大腸癌
概述
大腸癌一般指大腸癌,大腸癌又稱為大腸癌,是指大腸上皮來源的癌症,是一種常見的消化系統惡性腫瘤,包括結腸癌與直腸癌。病理類型以腺癌最常見,極少數為鱗癌。其發病有一定的地域特徵,並與生活方式密切相關。
- 就診科別:
- 一般外科、腫瘤科
- 英文名稱:
- Colorectal cancer
- 疾病別稱:
- 大腸癌、大腸癌
- 是否常見:
- 是
- 是否遺傳:
- 是
- 併發疾病:
- 切口感染、吻合口瘺
- 治療周期:
- 長期持續性治療
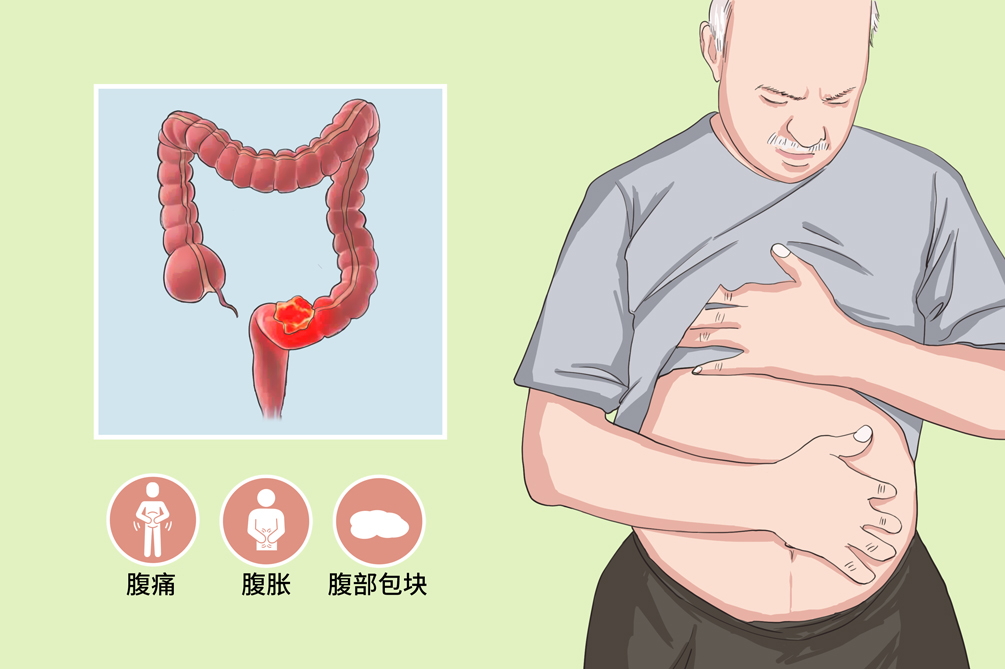
- 臨床症狀:
- 排便習慣改變、大便性狀改變、便血、腹痛、腹脹、腹部腫塊
- 好發人群:
- 中老人、生活飲食習慣不良者
- 常用藥物:
- 5- Fluorouracil 、 Calcium Folinate 、 Oxaliplatin
- 常用檢查:
- 直腸指檢、糞便潛血試驗、內鏡檢查、腹部CT
大體分型
隆起型
腫瘤呈菜花狀、結節狀或息肉樣向腸腔生長,瘤體較大時,表面易發生潰爛、出血、感染和壞死,向周圍浸潤少。此型惡性程度較低,預後最好,好發於右側結腸,尤其是盲腸。
潰瘍型
潰瘍型最常見,腫瘤向腸壁深層生長並向四週浸潤,初期可有潰瘍,邊緣隆起,中央凹陷,易致腸壁出血、感染、穿孔,此型轉移早,惡性程度高,有局限潰瘍型和浸潤潰瘍型兩個亞型。
浸潤型
腫瘤沿腸壁蔓延浸潤,易引起腸腔狹窄、梗阻。此型轉移早,預後最差,多發生於左側結腸,特別是乙狀結腸和直腸乙狀結腸交界處。
組織學分型
主要有腺癌、黏液癌、未分化癌等。其中腺癌最多見,未分化癌易侵入小血管和淋巴管,預後最差。
解剖學分類
直腸癌
源於直腸黏膜上皮細胞,是消化道常見的惡性腫瘤,發生在乙狀結腸直腸交界處至齒狀線之間。
右半結腸癌
發生於胚胎的中原腸,多見於女性和(或)高齡病人,起病較隱匿,但後期腫瘤增長速度較快,體積較大,多表現為腹部腫塊。
左半結腸癌
發生於胚胎的後原腸,多見於男性和年輕病人,臨床症狀以排便習慣改變、血便、急慢性腸阻塞為主。
病因
大腸癌確切病因尚不清楚,根據流行病學調查和臨床觀察發現與疾病因素、飲食習慣、遺傳因素有關。
疾病因素
如家族性結大腸息肉病,結、直腸腺瘤的癌變,以及潰性結腸炎和血吸蟲性腸炎、克隆氏症等與大腸癌發病有關。
飲食習慣
高脂、高蛋白質、低纖維素飲食可能與大腸癌有關。
遺傳因素
部分病人有癌腫家族史。
生活方式
由於菸草中含有尼古丁等大量有毒物質,所以長期吸菸也會致癌;而長期精神過度緊張也會導致癌症的出現。
化學因素
長期食入有毒物質也會致癌,如亞硝胺,此類物質常出現於油炸、烘焙食品中。
吸菸、飲酒、肥胖及缺乏體力活動被認為可能會是大腸癌的誘發因素,因運動可以促進腸道蠕動,幫助糞便排出,減少腸道和糞便中致癌物質的接觸時間。
- 我國大腸癌發病率在世界居中等偏下水平,但近年上升趨勢明顯,尤其在大中城市發病率的上升更為明顯。根據中國腫瘤登記年報的結果,2008年我國大腸癌的發病率為31.39/10萬,在所有惡性腫瘤中位於肺癌、胃癌之後居第三位。
- 男、女性發病率分別為33.93/10萬和28.80/10萬,分別為各性別惡性腫瘤發病率位次的第四位和第三位。2008年,我國大腸癌的死亡率為14.8210萬,占惡性腫瘤的第五位。其中男、女性疾病死亡率分別為15.64/10萬和13.98010萬,分別為各性別惡性腫瘤死亡率的第五位和第四位。
- 我國大腸癌主要是結腸癌發病增多,直腸癌的發病基本穩定。在地理分布上存在沿海地區比內陸地區高發的現狀。
- 大腸癌好發於41~50歲的中老人,其中男性多於女性。
- 體形較胖,超重病人和長期久坐不運動的病人發病機率也較高。
- 生活飲食習慣不良者,如吸菸酗酒者,以及喜食加工食品(此類食品添加劑較多)的人群。
- 因此病具有一定遺傳性,故存在大腸癌家族史者好發。
症狀
大腸癌的症狀與疾病的發展階段、病變所在的部位有關,一般可表現為排便習慣及性狀的改變、便血、腹痛、腹脹、腹部腫塊等症狀。其中左半結腸癌、右半結腸癌及直腸癌臨床症狀略有不同,如發生轉移可能引起轉移器官的功能障礙,如肝轉移後肝功受損、黃疸,肺轉移後呼吸困難、頭暈、頭痛以及骨轉移部位的疼痛等。
結腸癌
排便習慣及糞便性狀的改變
結腸癌最早出現的症狀,多表現為排便次數增加,腹瀉、便秘交替出現,糞便中帶血、膿或黏液。
腹痛
腹痛也是初期症狀之一,常為定位不確切的持續性隱痛或僅為腹部不適、腹脹感,出現腸阻塞時腹痛加重或為陣發性絞痛。
腹部腫塊
腹部腫塊多為瘤體本身,有時可能為梗阻近側腸腔內的積糞。腫塊大多形狀不規則,質硬、表面不平,壓之輕痛。若為乙狀結腸癌和橫結腸癌,可有一定活動度。
腸阻塞
腸阻塞一般是結腸癌的末期症狀,多表現為腹脹、便秘、腹部脹痛或陣發性絞痛等慢性不完全性腸阻塞徵象,發生完全性腸阻塞時症狀加劇,左側結腸癌有時可以急性完全性腸阻塞為首發症狀。
全身症狀
因癌腫壞死、潰爛、出血,造成慢性失血、感染及毒素吸收而引起貧血、乏力、低熱和消瘦等;末期可出現肝大、黃疸、水腫、腹水、鎖骨上淋巴結腫大、惡病質等。
右半結腸癌
由於腸腔大、腸壁薄、擴張性好,腫瘤以潰瘍型及腫塊型多見。易出血、感染、潰爛,腸內容物為液狀,糞便稀薄,常以貧血、消瘦及腹部腫塊為主要表現,腸阻塞較少見。
左半結腸癌
由於腸腔小,腫瘤以浸潤型居多,易致腸腔狹窄。腸內容物為半固體、固體,腸內糞便多已成形,常以腹瀉、便血、便秘、腸阻塞為主要表現。
直腸癌
直腸刺激症狀
便意頻繁、便前有肛門下墜感、排便有里急後重及排便不盡感,排便習慣改變,出現便秘、腹瀉或兩者交替,末期有下腹酸痛。
出血
血便是最常見的症狀,隨著腫瘤體積的增大,由於炎症、血運障得、機械刺激等原因,癌腫破潰而發生便血,繼發感染時可出現膿血便或黏液便。
梗阻症狀
隨癌腫增大,腸腔變窄,糞便逐漸變形、變細。癌腫可造成腸管部分梗阻,多表現為腹脹、便秘、腹部脹痛或陣發性絞痛等,聽診腸鳴音亢進。
末期症狀
因癌腫侵犯膀胱、攝護腺,病人出現頻尿、尿痛、血尿等症狀,侵犯骶前神經會出現骶尾部甚至下肢的持續性劇痛。末期出現肝大、黃疸、水腫、腹水、惡病質等表現。
手術併發症
切口感染
需要密切觀察生命體徵和傷口敷料情況,觀察切口癒合情況,有無紅腫、熱、痛等感染徵象;保持傷口周圍清潔乾燥,及時換藥,遵醫應用抗菌藥。若發生切口感染,則開放傷口,徹底清創。
吻合口瘺
觀察引流管情況,以及排便的性狀、次數及量和腹部有無不適症狀。吻合口瘺常在術後一週左右發生,局部血供不良、腸道準備不充分、低蛋白血症等是引起吻合口的主要原因。對便秘、腹瀉者遵醫囑服用緩劑或止瀉劑,術後7~10天內不可灌腸,以免影響切口癒合。若發生吻合口瘺,應予以充分引流,以控制感染。瘺口大伴有腹膜炎或骨盆腔膿腫,則需行吻合口近側結腸造口以轉流糞便,有利於瘺口癒合。
看醫
當出現排便習慣及大便性狀的改變,如便血、消瘦等症狀應及時就醫。結合病史、症狀,如醫生懷疑大腸癌時,一般先做直腸指檢。根據病情需要,可進一步行大腸鏡檢查,同時還可以取材行病理檢查,明確疾病性質,這是大腸癌診斷中最為主要的輔助檢查。
- 病人出現排便習慣及排便性狀的改變,如便血等症狀,需要及時到醫院就醫。
- 如果出現腹脹、腹痛、噁心、嘔吐、停止排便或排氣等症狀時,應及時就醫。
- 因為先出現排便和腹部的症狀,大多病人會先去一般外科就診。
- 在確診大腸癌後轉至腫瘤科就診。
- 當出現腹痛或者噁心、嘔吐等一些較輕症狀時可去消化內科就診。
- 當出現停止排便、排氣等一系列腸阻塞症狀時可去胃腸外科就診。
- 最近是否常吃油炸或烘焙的食物?
- 排便習慣改變有多長時間了?
- 既往有無其他的病史?
- 家族中有沒有人患大腸癌?
- 是否有便血或者排不出大便的情況?
- 最近有無精神過度緊張的情況?
直腸指檢
直腸指檢是診斷直腸癌最簡便而又最重要的檢查方法。約75%以上的直腸癌為低位,經直腸指檢可觸及,應了解癌腫的位置、大小、質地、範圍、活動度及與周圍組織的關係。
內鏡檢查
內鏡檢查包括直大腸鏡、乙狀大腸鏡或纖維大腸鏡檢查,是診斷結腸癌最有效、最可靠的方法。不僅可直視病灶,了解病變所在位置、大小及範圍,還可取活組織做病理學檢查。
實驗室檢查
糞便潛血檢查
此法簡便易行,可作為普查或高危人群的初篩手段,對陽性者進行進一步檢查,有助於及時發現初期病變。
血清癌胚抗原(CEA)測定
診斷特異性不高,對於判斷病人的預後、療效和復發有一定作用。
影像學檢查
X線鋇劑灌腸或氣鋇雙重對比造影檢査
X線鋇劑灌腸或氣鋇雙重對比造影檢査是診斷結腸癌的重要方法之一,可觀察結腸運動和顯示結腸內的異常形態,並明確癌腫部位和範圍。對診斷直腸癌的意義不大,主要用於排除結直腸多發癌和息肉症。
超音波及CT檢查
超音波及CT檢查可幫助了解癌腫浸潤腸壁的深度、周圍淋巴結腫大情況,以及有無肝內轉移、侵犯鄰近臟器等。
磁振造影檢查
此檢查可以看到超音波和CT的盲區,掃描更加仔細。
其他檢查
女病人應做直腸陰道雙合診檢查。男病人有泌尿系統症狀時,應做膀胱鏡檢查,有利於了解癌腫浸潤範圍。
典型表現
大便習慣改變、腹痛、便血、腹部腫塊、腸阻塞等,伴或不伴貧血、發熱和消瘦等全身症狀。
電子大腸鏡檢查
電子大腸鏡檢查是診斷結腸癌的最主要的方法,可以明確腫瘤的大小、部位、形態,通過切片檢查還可以明確病理診斷,對指導手術治療具有重要價值,通過該檢查可以看到腸道有隆起的部位。
直大腸鏡、乙狀大腸鏡檢查
對所有指診懷疑直腸癌者均應做內鏡檢查,在內鏡直視下協助診斷並取切片檢查做出病理診斷。取切片檢查時需考慮不同部位的腫瘤細胞分化存在差異,要做多點切片檢查,以便明確診斷,這種檢查常為輔助檢查,一般不作為診斷結腸癌的標準。
痔瘡
為常見的肛腸良性疾病,主要表現為肛門出血,血色鮮紅,多在便後流出鮮紅色血液,往往在進食辛辣、刺激性的食物後發作。而直腸癌表現為大便帶血,一般為每次大便均帶血,無明顯的誘因,且出血時間短。顏色為鮮紅色,如果血液在腸道內存留時間較長,會變為暗紅色血液。
阿米巴痢疾
常由阿米巴寄生於結腸引起此疾病,表現為腹痛、腹瀉、果醬樣便等,可以用甲硝唑、替硝唑等藥物治療,常用大腸鏡與右半結腸癌鑑別。
腸結核
病人常會表現出低熱、盜汗、乏力、腹痛等症狀,感染病灶常為肺結核,由結核桿菌感染引起,可用大腸鏡或細菌培養來鑑別兩種疾病。
治療
若腫瘤可以完全切除,則宜首選根治性切除手術,若術中發現腫瘤已不能完全切除,則可以考慮姑息性減瘤手術。大腸癌的治療以手術治療為主,放療、化療為輔。
藥物治療主要是化療,該治療是大腸癌綜合治療的一部分,有助於控制體內潛在的血行轉移,可提高5年生存率。對無法手術或術後復發者,化療是主要的治療手段。化療藥通常以5- Fluorouracil 、 Calcium Folinate 、 Oxaliplatin 等為主,採用聯合多療程化療,給藥途徑有區域動脈灌注、門靜脈給藥、靜脈給藥、術後腹腔置管灌注給藥等。
根治性手術
結腸癌主要手術方式
右半結腸切除術、橫結腸切除術、左半結腸切除術、乙狀結腸切除術,腫瘤較小、沒有發生轉移的可用大腸鏡手術治療,而腫瘤較大或已發生淋巴結轉移者可用開腹手術治療。
直腸癌主要手術方法
局部切除術,適用於初期瘤體小、局限於黏膜或黏膜下層、分化程度高的直腸癌;經腹直腸癌切除術(Dixon手術),適用於距齒狀線5公分以上的直腸癌;經腹會陰聯合直腸癌切除術(Miles手術),適用於腹膜反折以下的直腸癌。手術範圍包括乙狀結腸遠端、全部直腸及其繫膜、肛管及肛門周圍3~5公分直徑的皮膚、皮下組織及全部肛管括約肌,然後將乙狀結腸近端在左下腹行永久性結腸造口。
姑息性手術
適用於末期癌腫,已有遠處轉移,但局部癌腫尚能切除的病例,可根據病人全身情況和局部病變程度,做姑息性切除、短路手術或結腸造口術等,以緩解症狀,延長病人生存時間。
主要用於根治術的輔助治療、有手術禁忌或拒絕手術的病人、末期腫瘤的疼痛症狀改善、術前放療以提高手術切除率等。
預後
大腸癌在消化系統腫瘤中屬於預後較好的一種,當然有個體差異,與腫瘤的分期、分型、在腸道中的位置、自身身體條件、輔助治療措施等因素有關。高危人群的大腸癌篩檢以及健康飲食習慣可以降低大腸癌的發病率與死亡率,大腸癌5年總體生存率在50%~60%之間。
初期大腸癌可手術根治,但會復發,中末期大腸癌需長期持續性治療。
大腸癌五年總體生存率在50%~60%之間,若按照預後分析劃分,第一期生存率約為90%~95%,第二期生存率約為80%~85%,第三期生存率約為60%~70%,第四期生存率則不足20%,第四期病人如能接受轉移灶根治性手術,將獲得與第三期病人類似的生存率。
病人若出現造口出血、造口隆起或內陷、造口周圍皮膚紅腫痛、造口狹窄、腹瀉便秘等,應及時去醫院複查,及時處理。
飲食
大腸癌病人應注意調整自己的飲食習慣,可少量多餐,避免暴飲暴食。每日進食時間規律,進食時應細嚼慢咽,若大便乾結,可適當增加飲水量或湯類食物的攝入。
- 應避免進食或少食易產氣食物,易引起便秘或腹瀉,以及易產生異味的食物,如豆類、乳製品、碳酸類飲料、加香料食物、洋蔥、蒜、黃瓜、芹菜、玉米、乾果、油炸食物、口香糖等。
- 宜進食易消化、少渣食物,如雞蛋、碎肉末、腸內營養液等,保持大便通暢。
照護
大腸癌病人要調整心態,積極面對癌症,配合醫生治療。大腸癌病人應該注意調整自己的飲食習慣,少量多餐,避免暴飲暴食,尤其術後初期階段。適當増加鍛煉,提高機體免疫力。
運動
不宜進行劇烈運動,如拳擊或舉重物等。術後休息一段時間後可以逐步恢復工作,但應避免提重物,以免引起疝的發生。
旅遊
體力恢復以後就可以旅遊,但應注意帶上足夠的造口用品並放在隨身行李內以備需要時使用。
沐浴
當傷口完全癒合後就可以洗澡,洗澡時宜採用淋浴的方式,淋浴後應用衛生紙或毛巾將造口底盤周圍黏附的紙膠吸乾。
及時更換造口袋
造口袋內容物1/3滿時,應傾倒或更換造口袋。如果造口袋過滿,其重量可能會減弱黏性並導致排泄物漏出。更換造口袋時,觀察造口周圍皮膚情況,應在造口周圍皮膚上塗抹皮膚保護劑。造口袋不能直接安放在沒有皮膚保護劑而已受刺激的皮膚上,確保造口袋底盤與皮膚附著良好,記錄排泄物的量、顏色和性狀。
預防
由於大腸癌沒有確切的病因,所以沒有特異而有效的預防方法。但建立良好的生活習慣對預防疾病的發生,或避免疾病進一步加重有益處。
- 大腸癌主要是由息肉發展而來,這個過程大約需要10~15年。定期體檢,及早摘除腸道息肉,能夠起到一定預防作用。
- 40歲以上的人群、有家族史的人群,應定期體檢,早發現、早處理。
- 適當加強鍛煉,提高機體免疫力。
- 調整飲食習慣,以高纖維飲食為主,少食易產氣食物,避免暴飲暴食,可以少食多餐。
- 改善生活,戒掉不良的生活習慣,戒菸、戒酒,規律作息。
