脊柱骨折
概述
脊柱骨折是指包括頸椎、胸椎、胸腰段及腰椎的骨折,多數由間接外力引起,如由高處跌落時臀部或足著地、衝擊性外力向上傳至胸腰段等,少數由直接外力引起,如房子倒塌壓傷、汽車壓撞傷或火器傷等。發生時會有劇烈的痛楚,肢體出現異常。經過及時、有效的治療一般可以治癒。
- 就診科別:
- 骨科、外科
- 英文名稱:
- spinal fractures
- 是否常見:
- 是
- 是否遺傳:
- 否
- 併發疾病:
- 脊髓損傷、呼吸道感染、臟器損傷、泌尿生殖道感染、壓瘡
- 治療周期:
- 無嚴重併發症需治療3~4個月,合併嚴重併發症需長期持續性治療
- 臨床症狀:
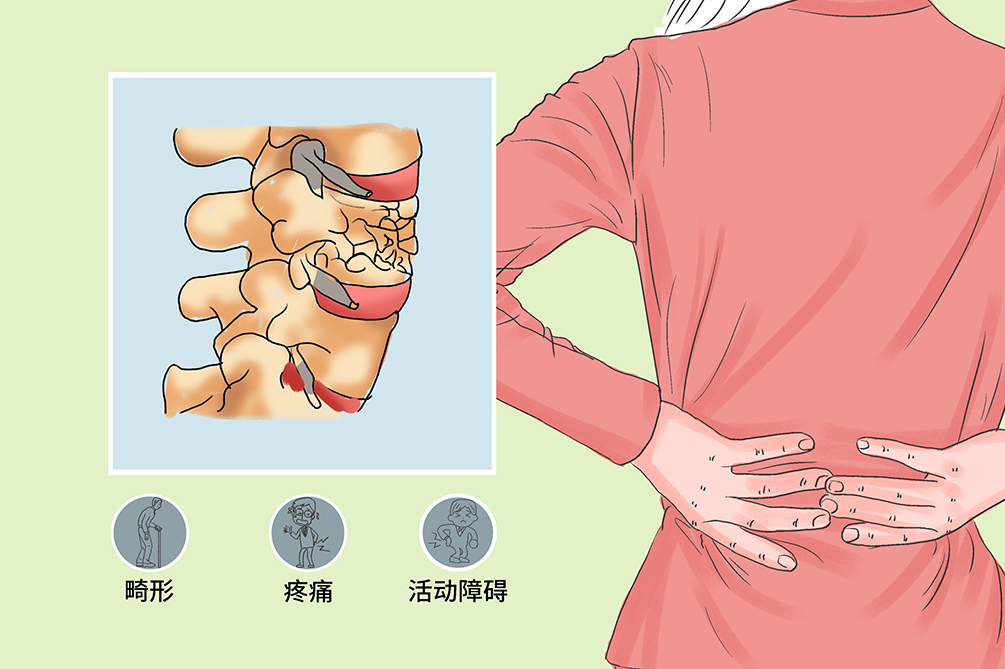
- 畸形、疼痛、活動障礙
- 好發人群:
- 青壯年、老人、合併其他疾病者
- 鑑別診斷:
- 椎間盤突出、頸椎病、腰肌勞損
- 常用檢查:
- 體格檢查、影像學檢查、實驗室檢查
依據損傷機制分類
壓縮骨折
可分為屈曲壓縮力和垂直壓縮力造成的兩類骨折,其中以屈曲壓縮骨折最為常見。
屈曲-分離骨折
旋轉軸線位於前縱韌帶前方。此型損傷產生前柱壓縮,而後、中柱產生張力性損傷。
旋轉骨折
一般伴有屈曲損傷或壓縮損傷。
- 旋轉屈曲損傷:可見於矢狀面或冠狀面的損傷,包括後柱損傷、橫突骨折和非對稱性前柱損傷。旋轉壓縮損傷,在軸向旋轉載荷產生椎體側方壓縮骨折,常合併對側旋轉損傷。此類損傷多發生於胸腰段,常併發肋骨和橫突骨折。
- 伸展-分離骨折:脊柱呈過伸位承受外力,如向前跌倒,前額著地。頸椎過伸位損傷可表現為椎弓骨折、棘突骨折、椎體前下緣骨折。
依據骨折的穩定性分類
穩定性骨折
輕度和中度的壓縮骨折,脊柱後柱完整。
不穩定性骨折
脊柱三柱中二柱骨折,如屈曲分離損傷累及後柱和中柱骨折。爆裂骨折,如中柱骨折、骨折塊突入椎管,有潛在神經損傷,屬於不穩定性骨折。骨折-脫位如累及脊柱三柱的骨折脫位,常伴有神經損傷症狀。
依據骨折形態分類
壓縮骨折
椎體前方受壓縮楔形變化,壓縮程度以椎體前緣高度占後緣高度的比值計算,分度為前緣高度與後緣高度之比,Ⅰ度為1/3,Ⅱ度為1/2,Ⅲ度為2/3。
爆裂骨折
椎體呈粉碎骨折,骨折塊向四週移位,向後移位可壓迫脊髓、神經,椎體前後徑和橫徑均增加,兩側椎弓根距離加寬,椎體高度減小。
撕脫骨折
在過伸、過屈位損傷時,在韌帶附著點發生撕脫骨折,或旋轉損傷時的橫突骨折。
Chance骨折
經椎體、椎弓及棘突的橫向骨折。脊柱骨折並脫位,脫位可為椎體的向前或向後移位並有關節突關節脫位或骨折。脫位亦可為旋轉脫位,一側關節突交鎖,另一側半脫位。
病因
脊柱骨折的主要病因就是外力因素,包括間接外力、直接外力。脊柱骨折常好發於青壯年、老人、合併其他疾病者。此外,長期使用激素、骨質疏鬆、脊柱腫瘤都可能誘發脊柱骨折。
間接外力
脊柱骨折多由間接外力引起,當從高處落地時臀部或足著地,衝擊性外力上傳導致胸腰段發生骨折。
直接外力
少數脊柱骨折由直接外力引起,如牆壁倒塌壓傷、車禍撞傷或打架受傷。
長期使用激素
長期使用糖皮質類固醇易導致骨質疏鬆,誘發脊柱骨折。
骨質疏鬆
患有骨質疏鬆者骨質脆弱,易誘發脊柱骨折。
脊柱腫瘤
合併脊柱腫瘤者易併發病理性骨折。
脊柱骨折是一種常見疾病,約占全身骨折的5%~6%,胸腰段是最常見的脊柱骨折,約占50%~70%。脊柱骨折可發生在任何年齡,但青壯年多見,發病無男女差異。
青壯年
青壯年日常活動量大,常發生高處墜落的意外,導致脊柱骨折。
老人
老人多合併骨質疏鬆,肢體活動不靈活,跌倒時臀部著地易導致脊柱骨折。
合併其他疾病者
合併其他慢性疾病,如糖尿病、腎病、類風濕等可能導致骨質脆弱,易出現脊柱骨折。
症狀
脊柱骨折的典型症狀為畸形、疼痛、活動障礙,部分病人合併肋骨骨折時可出現呼吸受限或呼吸音減弱。脊柱骨折常見的併發包括脊髓損傷、呼吸道感染、臟器損傷、泌尿生殖道感染、壓瘡等。
畸形
脊柱可有畸形,胸腰段脊柱骨折常可看見或捫及後凸畸形。
疼痛
傷處局部疼痛,如頸項痛、胸背痛、腰痛或下肢疼痛等。棘突有明顯淺壓痛,脊背部肌肉痙攣,骨折部有壓痛和叩擊痛。腰椎骨折時腰部有明顯壓痛,伸、屈下肢感腰痛。脊柱骨折時每因活動或在搬動時則引起明顯局部疼痛。
活動障礙
頸椎骨折時,屈伸運動或頸部迴旋運動受限。胸椎骨折軀幹活動受限。
合併肋骨骨折時可出現呼吸受限或呼吸音減弱。因腰椎骨折腹膜後血腫,病人腹脹腸鳴音減弱,腹部有壓痛或反跳痛。
脊髓損傷
為脊柱骨折最常見的併發症,可致病人表現為四肢癱、截癱、Brown-Séquard症候群和大小便功能障礙等,出現完全或不完全性感覺、運動和括約肌功能障礙。
呼吸道感染
部分脊柱骨折病人由於呼吸肌力量不足,呼吸非常費力,使呼吸道的阻力相應增加,呼吸道的分泌物不易排出,久臥者又容易產生墜積性肺炎。一般在一週內便可發生呼吸道感染,吸菸者更是提前發生,其結果是傷者因呼吸道感染難以控制或痰液阻塞氣管導致窒息而死亡。
臟器損傷
脊柱骨折常合併胸、腹和骨盆腔臟器損傷,出現內臟出血症狀,表現為疼痛、面色蒼白、血壓下降的休克症狀。
泌尿生殖道感染
部分脊柱骨折病人由於括約肌功能的喪失,傷員因尿滯留而需長期留置導尿管,容易發生泌尿道的感染與結石,男性病人還會發生副睪丸丸炎。
壓瘡
脊柱骨折病人出現截癱者長期臥床,皮膚知覺喪失,骨隆突部位的皮膚長時間受壓於床褥與骨隆突之間而發生神經營養性改變,皮膚出現壞死,稱為壓瘡。壓瘡最常發生的部位為骶部、股骨大轉子、髂嵴和足跟等處。
看醫
受外傷後出現畸形、疼痛、活動障礙應及時就診於骨科,行體格檢查、影像學檢查、實驗室檢查等明確診斷。注意和頸椎病、椎間盤突出、腰肌勞損等疾病鑑別。
- 受外傷後出現畸形、疼痛、活動障礙的情況下需要在醫生的指導下進一步檢查。
- 脊柱骨折病人出現肢體障礙應及時就醫。
- 脊柱骨折合併臟器損傷,出現大出血的情況應立即就醫。
- 優先考慮去脊柱外科或骨科就診。
- 脊柱骨折合併臟器損傷,出現大出血症狀去外科就診。
- 脊柱骨折合併脊髓及馬尾神經損傷,出現癱瘓症狀去脊柱外科就診。
- 目前都有什麼症狀?(如畸形、疼痛、活動障礙)
- 是否還有其他症狀(如呼吸困難、腹痛)?
- 有無受到外傷?
- 既往有無其他疾病?
- 既往是否用藥?
體格檢查
體位
能否站立行走,是否為強迫體位。
壓痛
從上至下逐個按壓或叩擊棘突,如發現位於中線部位的局部腫脹和明顯的局部壓痛,提示後柱已有損傷。
畸形
胸腰段脊柱骨折常可看見或捫及後凸畸形。
感覺
檢查軀幹和四肢的痛覺、觸覺、溫度覺,並註明是「正常、減退、消失或過敏」,注意檢查會陰部感覺。
肌力
分為6級,即0~5級。
反射
膝、踝反射,病理反射,肛門反射和球海綿體反射等。
影像學檢查
X線平片
拍攝壓痛區域的正、側位片,必要時加攝斜位片或張口位片,在斜位片上可以了解有無椎弓峽部骨折。
CT
壓痛區域的CT及三維重建,必要時可拍攝脊柱全長CT三維重建。
磁振造影
疑有脊髓、神經損傷或椎間盤與韌帶損傷時應作脊柱相應部位的磁共振檢查。
超音波
出現腹脹腸鳴音減弱、腹部有壓痛或反跳痛者,超音波可以檢查有無腹膜後血腫。
電生理檢查
出現四肢功能障礙者可行電生理檢查明確四肢神經情況。
實驗室檢查
對脊柱骨折診斷意義不大,系圍術期準備,如血液常規、紅血球沉降率和出凝血時間等。
- 明確有無外傷史、受外力間接或直接撞擊。
- 脊柱骨折典型症狀,如畸形、疼痛、活動障礙。
- 體格檢查和影像學檢查可以看到脊柱骨折表現可以明確診斷。
頸椎病
主要症狀有頸背疼痛、上肢無力、手指發麻、下肢乏力、行走困難、頭暈、噁心、嘔吐,一般無外傷史,通過影像學檢查可與脊柱骨折鑑別。
椎間盤突出
主要表現為腰痛,伴有下肢放射痛和馬尾神經受壓症狀。通過影像學檢查可與脊柱骨折鑑別。
腰肌勞損
病人常出現腰部酸痛或脹痛,勞累時加重,休息時減輕,腰部可有壓痛點,病程較長,脊柱骨折多為急性發生,可進行鑑別。
治療
脊柱骨折的治療要根據骨折類型選擇合適的治療方式,主要是手術治療,手術治療分為頸椎損傷的治療和胸、腰椎損傷的治療,一般無嚴重併發症的脊柱骨折需治療3~4個月,若合併脊髓損傷等嚴重併發症需長期持續性治療。
本病以手術治療為主,一般無需藥物治療。
上頸椎(寰椎和樞椎)損傷
寰椎前後弓骨折
即Jefferson骨折。骨折塊向椎管四週移位,不壓迫頸髓,不產生脊髓受壓症狀,故病人僅有頸項痛,偶有壓迫枕大神經引起該神經分布區域疼痛。治療可行Halo架固定12週或顱骨牽引治療。對骨折移位明顯者需手術治療。
寰樞椎脫位
寰樞椎無骨折,但因寰樞橫韌帶、翼狀韌帶、齒突尖韌帶斷裂,而致樞椎齒突與寰椎前弓間發生脫位,此型損傷可壓迫頸脊髓。但由於此種脫位屬於不穩定型損傷,故需在牽引復位後行寰樞椎融合術。
齒狀突骨折
對Ⅰ型、Ⅲ型和沒有移位的Ⅱ型齒狀突骨折,一般採用非手術治療,用Halo架固定6~8週,Ⅲ型骨折應固定12週。Ⅱ型骨折如移位超過4mm者,癒合率極低,一般主張手術治療,可經前路用1~2枚空芯螺釘內固定,或經後路C1~2植骨及鋼絲綑紮融合固定術,也可以行寰樞椎椎弓根螺釘固定術。
樞椎椎弓根骨折
無移位的樞椎椎弓根骨折行牽引或Halo架固定12週。若椎體向前移位,則為樞椎創傷性滑脫,應行顱骨牽引復位、植骨融合內固定。
下頸椎(C3~7)損傷
壓縮性骨折
最常見於C4~5或C5~6節段。椎體壓縮小於1/3的壓縮骨折可行頭頸胸支具固定8~12週,大於1/3的不穩定骨折應行骨折椎體次全切除,植骨融合內固定。
爆裂骨折
常累及椎管合併脊髓損傷,在行治療前應了解脊髓損傷情況、椎管受累狀態和椎骨後部結構情況。此類病例應行前路手術、骨折椎體次全切除、植骨融合內固定。
骨折-脫位
若無椎間盤突出可行顱骨牽引復位及前路椎間融合,也可行後路切開復位固定術。若合併急性椎間盤突出,在復位前需先行前路椎間盤切除和植骨融合內固定,再行後路切開復位內固定。
頸椎過伸性損傷
當損傷發生在椎管狹窄的病人,其過伸時由於椎管容積減少造成脊髓中央損傷症候群或完全損傷,常行後路椎板成形術擴大椎管容積(單開門或雙開門)。
胸腰椎損傷
主要根據胸腰椎骨折分型和嚴重程度評分,即TLICS評分系統選擇治療方式。TLICS評分≥5分者建議手術治療,≤3分者建議非手術治療,等於4分者既可手術,也可非手術治療。
壓縮性骨折
對於前柱壓縮小於Ⅰ度、脊柱後凸成角小於30°病人多採用非手術治療,包括臥床休息、鍛煉腰背肌功能。對於脊柱壓縮近Ⅱ~Ⅲ度、脊柱後凸成角大於30°、有神經症狀的病人多採取手術治療,包括復位、減壓、固定和植骨融合術。
爆裂性骨折
對於脊柱後凸成角較小、椎管受累小於30%、無神經症狀病人多採用非手術治療,通常臥床休息8週。對於脊柱後凸明顯、椎管受累大於30%、有神經症狀的病人通常手術治療,包括復位、減壓、固定和植骨融合術。
Chance骨折
多採用過伸位外固定3~4個月,伴嚴重韌帶損傷時選擇手術治療。
骨折-脫位
此類脊柱骨折多合併脊髓損傷,需手術治療。
附件骨折
一般不需要特殊治療,只需臥床休息即可。
預後
對於無嚴重併發症的脊柱骨折病人經過及時、有效的治療預後較好,一般可以治癒,對於合併脊髓損傷等嚴重併發症者治癒較困難。多數脊柱骨折不影響自然壽命,若出現頸1、頸2處脊柱骨折可當場死亡,部分脊柱骨折合併脊髓損傷會出現癱瘓的併發症。術後半年複查影像學檢查觀察患處癒合情況。
無嚴重併發症的脊柱骨折病人經過及時、有效的治療,一般可以治癒,對於合併脊髓損傷等嚴重併發症者治癒較困難。
多數脊柱骨折不影響自然壽命,若出現頸1、頸2處脊柱骨折可當場死亡。
部分脊柱骨折合併脊髓損傷會出現癱瘓的併發症。
脊柱骨折術後半年需要複查影像學檢查觀察患處癒合情況。
飲食
脊柱骨折病人的飲食以清淡可口、加強營養為主。合理營養物質分配、合理餐次分配,增加蛋白質食物攝入。忌食辛辣、刺激食物,戒菸、忌酒。
- 注意膳食纖維,增加胃腸蠕動,食物不可過於精細,以預防便秘發生。
- 根據引起癱瘓的病因,調整飲食宜忌,如腦中風病人應控制食鹽、膽固醇攝入,增加含豐富B群維他命的食品。
- 忌濃茶、酒類、咖啡和辛辣、刺激性食物。
- 多飲水並常吃半流質食物,癱瘓病人常有怕尿多而儘量少飲水的心理,這對病人是不利的,癱瘓病人應有充足的水分供應,病人清晨飲1~2杯淡鹽水可預防便秘。
- 應供給營養豐富和易消化的食品,必須滿足蛋白質、無機鹽和總熱能的供給。
- 飲食需清淡、易吸收和消化,應多給他們食用一些蔬菜、水果、魚湯、蛋類、豆製品等,而且應以清蒸或者燉熬為主,少吃香辣、油膩和煎炸的食物。特別是可以多吃蜂蜜和香蕉等,因為臥床病人大都會出現大便秘結等症狀,這些食物可以幫助排便。
照護
脊柱骨折病人的護理以臥床休息和復健鍛煉為主,注意病人臥床休息,加快患處癒合。對於病人注意心理疏導,每年複查體格檢查和影像學檢查,了解脊柱骨折病人恢復情況。
臥床休息
病人需注意臥床休息,保持安靜的環境,給予充足睡眠有助於身體恢復。但要避免長時間臥床出現褥瘡等併發症,可以使用氣墊床。脊柱骨折病人不宜隨意挪動身體,避免出現二次傷害。
復健鍛煉
對於術後恢復良好病人,為恢復脊柱的穩定性和柔韌性,預防肌萎縮及消除長期臥床對機體的不利影響,可以初期進行復健訓練,包括仰臥位直腿抬高運動及下肢屈伸運動,踝關節背伸、背屈運動等。
每年複查體格檢查和影像學檢查,了解脊柱骨折病人恢復情況。
對於脊柱骨折合併脊髓損傷癱瘓者,平時注意避免呼吸道感染,否則易咳痰困難出現窒息。出現排尿困難留置尿管者,注意保持清潔,避免尿路感染。
預防
脊柱骨折的預防主要是根據病因預防,平時避免外傷,注意防護。高危人群每年定期行影像學檢查進行初期篩檢。避免長期服用糖皮質類固醇,老人注意補充鈣和維他命D。
對於合併骨質疏鬆、脊柱腫瘤等高危人群每年定期行影像學檢查進行初期篩檢。
- 平時避免登高,遠離危險、易倒塌重物,過馬路時注意車輛,避免跌倒。
- 避免長期服用糖皮質類固醇。
- 老人注意補充鈣、維他命D,加強骨質。
- 合併骨質疏鬆、脊柱腫瘤等高危人群每年定期行影像學檢查,對原發疾病積極治療。
