新生兒高血糖症
概述
新生兒高血糖症是指足月兒全血漿葡萄糖>7mmol/L (125mg/dl) ,早產兒血漿葡萄糖>8mo/L (145mg/dL),極不成熟兒的高血糖症與病死率、顱內出血發生率、發育遲緩的增加有關。其主要病因為血糖調節功能不成熟,窒息、感染或寒冷等。臨床症狀為高血糖不嚴重者無特異性臨床症狀,血糖增高時,可常出現糖尿的症狀。
- 就診科別:
- 兒科、內分泌科
- 英文名稱:
- neonatal hyperglycemia
- 是否常見:
- 是
- 是否遺傳:
- 部分遺傳
- 併發疾病:
- 脫水、顱內出血
- 治療周期:
- 據病因治療時間不等
- 臨床症狀:
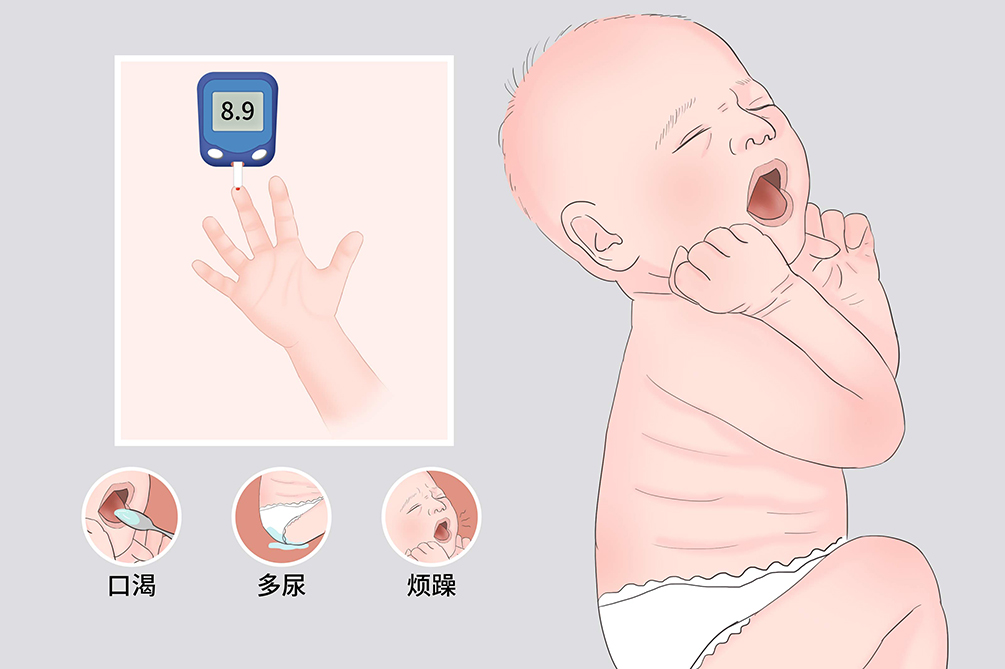
- 口渴、多尿、煩躁、多汗、體重下降
- 好發人群:
- 新生兒期、極低出生體重兒(<1.5kg)、嚴重應激患兒、敗血症患兒
- 常用藥物:
- 胰島素
- 常用檢查:
- 血糖檢測、尿酮體檢測、尿糖檢測、超音波、X線片、CT
病因
新生兒高血糖症主要與血糖調節功能不成熟、胰島β細胞暫時性功能低下等有關。醫源性的因素也是其中一個病因。
血糖調節功能不成熟
由於胰島B細胞功能不完善,對輸入葡萄糖反應不靈敏和胰島素的活性較差有關。胎齡越小、體重越低,生後日齡越小,對糖的耐受性越差。極低出生體重兒即使輸注糖速率在4-6mg/(kg·min)時易發生高血糖。同時新生兒本身胰島細胞功能不完善,對高血糖反應遲鈍,胰島素對葡萄糖負荷反應低下,存在相對性胰島素抵抗,引起肝臟產生葡萄糖和胰島素濃度及輸出之間失衡,是新生兒高血糖的內在因素。
應激性
在窒息、寒冷損傷、嚴重感染、創傷等危重狀態下,血中兒茶酚胺、皮質醇、高血糖素水平顯著升高,糖異生作用增強而引起高血糖。
新生兒暫時性高血糖
又稱新生兒假性糖尿病,發病機制尚不清楚,多見於小於胎齡兒,生後6週內發病,病程短,治癒後不復發。
真性糖尿病
新生兒少見,約1/3的患兒有糖尿病家族史。
糖代謝失調在新生兒期極其常見,但新生兒高血糖症的流行病學研究資料不多。高血糖症的發生率低於低血糖症的發生率,然而極低出生體重兒(<1.5kg)在生後最初幾天內快速輸注葡萄糖溶液後,可發生嚴重的高血糖症。嚴重的應激或敗血症患兒也可發生高血糖症,特別是與黴菌性敗血症有關。窒息新生兒易併發暫時性高血糖症,如不及時處理,可加重患兒的傷殘率,甚至危及新生兒生命,近年來已引起了臨床醫師重視。
- 新生兒期,尤其是極低出生體重兒(<1.5kg)。
- 嚴重應激或者敗血症患兒。
- 有糖尿病家族史者。
症狀
新生兒高血糖症病人的血糖低於11.1mmol/L(200mg/d),多數新生兒無症狀。血糖持續增高顯著或持續時間長的患兒可發生高滲血症、高滲性利尿,出現煩渴、多尿等症狀。有眼閉合不全,伴驚恐狀。體重下降,血漿滲透壓增高等。
新生兒高糖血症病人可出現脫水、煩躁、酸中毒、酮尿,血胰島素降低,血漿滲透性高等症狀。新生兒因顱內血管壁發育較差,出現嚴重高滲血症時,顱內血管擴張,易發生顱內出血。
血糖增高嚴重時,常常出現糖尿。
脫水
脫水和高血糖導致細胞外液滲透性增高,出現高滲性脫水,重度脫水出現休克症狀,危及生命。
顱內出血
當血糖大於25mmol/L,水自細胞內向細胞外轉移,可發生顱內出血。
看醫
當新生兒高血糖症患兒為早產兒、小於胎齡兒,出生時有窒息、感染等疾病、家族中有糖尿病病史,需要注意密切觀察血糖變化。當出現煩渴、多尿、抽搐等的症狀時,應立即就醫。
新生兒如有低體重、感染、窒息等高危因素時,需及時就醫並進行血糖監測。如患兒出現脫水、煩渴、多尿等症狀,或出現體重增長不理想時,及時就醫;出現抽搐、昏迷等神經系統表現,提示可能合併顱內出血。
- 大多病人優先考慮去兒科就診。
- 若病人出現其他嚴重不適反應,可到相應科別就診,如眼科、神經內科等。
- 因為什麼來就診?
- 血糖值是多少?
- 目前都有什麼症狀?(如煩渴、多尿、眼閉合不嚴等)
- 是否有以下症狀?(如體重不增或下降,驚厥、呼吸暫停等症狀)
- 既往有無其他的病史?(家族有無糖尿病、出生體重、月齡多少)
血漿葡萄糖水平
國內學者多以全血血糖>7mmo1/L(125mg/dl)為診斷標準,注意不要在輸注葡萄糖的血管中採集標本。
尿酮體檢查
真性糖尿病尿酮體常為陽性,可伴發酮酸中毒醫源性高血糖症或暫時性糖尿病,尿酮體常為陰性或弱陽性。
尿糖檢查
由於新生兒腎糖閾低,當血糖>6.7mmol/L(120mg/dl)時常出現糖尿,醫生可以通過血糖結果判斷病人是否患有本病。
全血球計數和分類
該檢查可作為敗血症的篩檢檢查,可用於鑑別診斷。
血培養和尿培養
懷疑敗血症和要給予抗生素治療前檢查,有助於評估是否存在感染,感染的嚴重程度和感染類型。
血清電解質
病人出現滲透性利尿時,可導致電解質丟失和脫水,有助於明確診斷。
血清胰島素水平
通常提示減低,有助於確診新生兒高糖血症。
放射學評估
評估敗血症時可行X線胸部X光片檢查,有助於鑑別診斷。
顱腦超音波
懷疑有顱內出血時可行該檢查,可以評估病人有無腦腫、缺氧、蜘蛛網膜下腔出血等。
- 輕者無症狀,重者臨床表現為煩渴、多尿、眼閉不合、體重不增或下降,顱內出血時出現驚厥、呼吸暫停。
- 新生兒全血血糖>7.0mmol/L(125mg/dL,或血漿血糖>8mmol/L(145mg/dL,尿糖陽性。
新生兒暫時性糖尿病
又稱新生兒假性糖尿病,可能與胰島素β細胞暫時性功能低下有關。多見於小於胎齡兒,約1/3患兒有糖尿病家族史。血糖升高明顯達13.3 ~127. 7mmo/L (240 ~2300mg/dl),可伴酸中毒、酮尿,血胰島素降低。
真性糖尿病
新生兒罕見,臨床與暫時性糖尿病相同,但治療後亦不會出現完全緩解。
尿糖陽性的疾病
Fanconi 症候群、腎小管疾病、腎性糖尿等,均具備各病的特點,多無高血糖。
治療
新生兒高糖血症主要治療方法是暫停或減少葡萄糖入量,有明顯脫水錶現者,及時補充電解質。高血糖持久不見好轉者,可試用胰島素。同時要去除病因,如停用激素、糾正缺氧、控制感染等。
對易發生血糖失調者監測血糖和尿糖,對極低出生體重兒,生後靜脈輸注葡萄糖液或全靜脈營養時,糖濃度不宜太高。
- 減慢葡萄糖輸入速度至每分鐘4~6mg/kg,但葡萄糖濃度不要低於5%,並監測血糖加以調整。重症有明顯脫水者、及時補充電解質溶液。
- 全腸道外營養者開始應以葡萄糖基礎量為準進行補充,逐步增加,同時加用胺基酸和脂肪乳,以減少葡萄糖用量。
- 雖經上述處理,血糖仍>14mmol/L(250mg/dl),可考慮給胰島素0.05~0.1U/kg,每4~6小時一次,必要時持續輸注。
新生兒高糖血症暫無針對性手術治療。
醫源性高血糖症應根據病情暫停或減少葡萄糖攝入量,控制輸糖速度,並監測血糖及尿糖。
預後
新生兒高糖血症輕症病人及時處理,預後良好,但嚴重高血糖發生顱內出血者預後較差。早產兒、小於胎齡兒和伴原發疾病的患兒,預後以本身情況和原發病的嚴重程度而定。
多數新生兒高糖血症病人經積極治療後,可治癒。
新生兒高糖血症病人如果護理得當,治療及時,血糖控制良好,一般不會影響自然壽命。
新生兒高糖血症病人需要7~14天進行一次複診,以觀察血糖變化,直至治癒。
飲食
新生兒高糖血症病人提倡母乳餵養,可以減輕血糖的變化,降低過敏機率。當餵養不足時,適當腸外營養,以達到滿足自身生長發育的需要。
- 進行腸外營養的新生兒補充熱卡不能單靠提高葡萄糖濃度來解決,應加用多種胺基酸液和脂肪乳以達全靜脈營養的目的。
- 新生兒高血糖患兒應多攝入水及低糖奶粉等。
照護
新生兒高糖血症病人的基礎護理同新生兒護理,還應注意患兒的臀部護理,勤換尿布,保持其會陰部清潔乾燥。
- 注意保暖,避免著涼,防止感冒。
- 做好患兒安撫工作,減少患兒哭鬧。
- 注意患兒體徵變化,出現異常,及時就醫。
預防
新生兒高糖血症為自限性疾病,不良後遺症少,但部分患兒可引起腦損害。因此,應重視血糖的監測做到預防為主、初期診斷及時治療,才能降低發生率。
慎用高滲葡萄糖
在新生兒窒息復甦時及低體溫等情況下,應慎用25%高滲葡萄糖稀釋藥物,以5%葡萄糖為宜。應考慮在應激狀態下,血糖往往不低,且易有高血糖的可能。
調整輸糖速度和濃度
對於早產兒中胎齡小於37週而出生的嬰兒,尤其在有中樞神經系統損害時,輸葡萄糖速度4~6mg/(kg·min),應監測血糖、尿糖,以調整輸糖速度和濃度。
