腦血管痙攣
概述
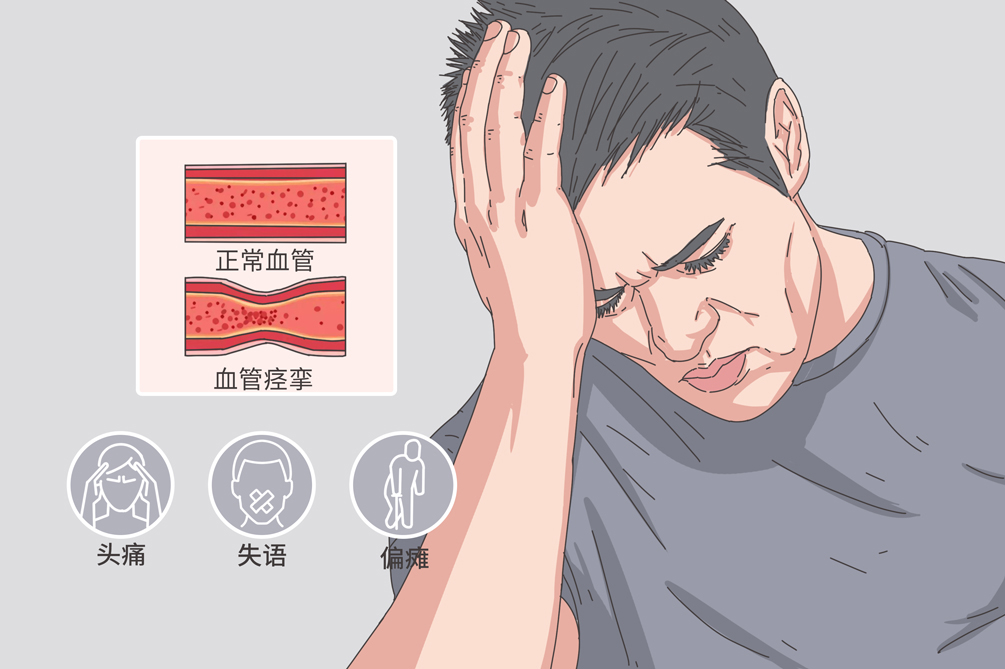
腦血管痙攣為腦底大動脈的一支或多支由於動脈壁平滑肌的收縮或血管損傷引起其管腔形態學變化,從而在血管造影時表現為管腔狹窄。嚴重者可造成腦缺血和腦梗塞,引起遲發性神經功能障礙。
- 就診科別:
- 神經內科、神經外科、急診科
- 英文名稱:
- cerebral vasospasm
- 疾病別稱:
- 顱內血管痙攣
- 是否常見:
- 是
- 是否遺傳:
- 否
- 併發疾病:
- 腦梗塞、腦出血
- 治療周期:
- 蜘蛛網膜下腔出血的急性期
- 臨床症狀:
- 偏癱、偏身感覺障礙、失語、頭痛
- 好發人群:
- 蜘蛛網膜下腔出血病人、進行腦血管內介入操作的病人、進行顱腦手術的病人
- 常用藥物:
- Nimodipine 、硫酸鎂、罌粟鹼
- 常用檢查:
- 腦血管造影(DSA)、經顱都卜勒超音波(TCD)、CT、CTA、MRA
根據病因
- 自發性蜘蛛網膜下腔出血引起。
- 顱腦損傷性蜘蛛網膜下腔出血引起。
- 某些醫源性因素,如顱腦手術、腦血管造影以及血管內介入治療操作等引起。
- 較少見的原因,如結核性和化膿性腦膜炎引起。
根據部位或者範圍
- 瀰漫性腦血管痙攣,血管痙攣可同時涉及頸內動脈、椎基底動脈、大腦中動脈、大腦前動脈的近段等多支顱內主要血管,造影顯示各血管顯影不清,呈線狀。
- 多節段性腦血管痙攣,造影顯示一支或數支顱內動脈呈粗細不均的臘腸樣或竹節樣痙攣。
- 局灶性腦血管痙攣,主要是發生於破裂動脈瘤所在的載瘤動脈的局限性痙攣。
根據血管造影顯示的管腔狹窄程度
- 重度:管腔縮窄50%或以上。
- 中度:管腔縮窄25%~50%。
- 輕度:管腔縮窄小於25%。
根據病程
早發性腦血管痙攣和慢性腦血管痙攣,後者也稱為遲發性腦血管痙攣。
- 早發性腦血管痙攣:多於出血後24h內發生,急診血管造影可發現,多為破裂動脈瘤附近的單側局灶性血管痙攣。
- 遲發性腦血管痙攣:典型的遲發性腦血管痙攣多在蜘蛛網膜下腔出血後第3~5天開始出現,第7~10天達高峰,持續2~3周後逐漸緩解。
病因
引起腦血管痙攣的最主要原因是各種原因導致廣泛的蜘蛛網膜下腔出血,流入蜘蛛網膜下腔血液及其降解產物。腦血管痙攣的發生率以及嚴重程度,多與蜘蛛網膜下腔積血的多少密切相關。
疾病及外傷因素
自發性及顱腦損傷性蜘蛛網膜下腔出血,使蜘蛛網膜下腔脹滿,牽拉蜘蛛網膜下腔血管壁上的束帶,刺激其中的神經,導致腦血管痙攣。
醫源性因素
顱腦損傷、顱腦手術或血管內介入治療過程中,對血管的損傷、擠壓和牽拉,血管內操作中的機械刺激、顯影劑等化學物質,以及手術中出血流入蜘蛛網膜下腔等因素也可導致腦血管痙攣。
其他因素
在其他情況下,如結核性和化膿性腦膜炎、偏頭痛、高血壓腦病,也可能誘發腦血管痙攣。
腦血管痙攣主要發生在各種原因導致的蜘蛛網膜下腔出血(SAH)後,大約見於27%~50%的蜘蛛網膜下腔出血病人,特別是年輕病人以及入院時Glasgow昏迷評分較低的病人。在腦血管疾病介入治療過程中,腦血管痙攣的發生率介於 17%~60% 之間。神經外科開顱手術,術後也可能出現腦血管痙攣,發生率在22%~49%之間,如果未能及時診斷和治療可能導致遲發性腦缺血,嚴重影響手術療效。
本病好發於蜘蛛網膜下腔出血病人、進行腦血管內介入操作的病人、進行顱腦手術的病人。
症狀
腦血管痙攣沒有典型的特異性症狀,如果確診為蜘蛛網膜下腔出血急性期病人,或者進行腦血管介入操作的病人、顱腦手術的病人,在原有臨床表現的基礎上會出現意識狀態的惡化,甚至伴隨新出現的局灶定位體徵,如偏癱、偏身感覺障礙、失語以及顱內壓升高的表現,如頭痛、嘔吐等。
- 發生時間:一般在蜘蛛網膜下腔出血後4~16天,亦可發生在出血後24小時內,尖峰時間是6~9天。
- 發生部位:動脈瘤的部位與腦血管痙攣的發生無明顯關係。
- 症狀:蜘蛛網膜下腔出血病人經適當治療多逐步好轉,若在出血的3~4天,病人頭痛、意識障礙、偏癱、腦膜刺激征進行性加重、持續高熱(39~40.5℃),表示發生腦血管痙攣。
腦梗塞
腦血管痙攣使血液流速降低,進而引起血管栓塞。
腦出血
腦血管痙攣可以加重病情,造成血壓波動,誘發顱內動脈瘤再次破裂,出現腦出血。
看醫
腦血管痙攣臨床症狀常不典型,腦血管造影是診斷腦血管痙攣的金指標,臨床上出現任何頭痛等不適需要及時就診。以免拖延時間過長,導致病情加重,甚至出現併發症。
- 突然發生的劇烈頭痛,或伴有噁心、嘔吐、頸項強直,或出現突發的意識障礙,需要立即到附近醫院神經內科、急診就診,需要除外蜘蛛網膜下腔出血。
- 蜘蛛網膜下腔出血急性期經治療後,腦血管介入操作以及顱腦手術後,在原有臨床表現的基礎上,出現意識狀態的惡化,甚至伴隨新出現的局灶定位體徵,如偏癱、偏身感覺障礙、失語,以及顱內壓升高的表現,如頭痛、嘔吐等,需及時就醫。
病人通常就診於神經內科、神經外科,若病情危急需立即就診於急診科。
- 目前的症狀及其演變過程?(如頭痛、嘔吐等)
- 其他的伴隨症狀以及誘發因素?
- 既往有無頭部外傷史?
- 既往疾病史?
- 曾做過什麼檢查治療?
查體
一般體格檢查及神經系統查體,常有相應的神經系統陽性體徵,如蜘蛛網膜下腔出血時的腦膜刺激征陽性。
實驗室檢查
血液常規檢查是否存在感染性疾病及血小板情況,血生化檢查肝腎功能及血糖、血脂、電解質等。
影像學檢查
- 數字減影血管造影(DSA):腦血管造影是腦血管痙攣診斷的「金標準」,對動脈瘤和腦血管畸形的陽性檢出率高,可清晰顯示腦血管各級分支,其缺點是不便在蜘蛛網膜下腔出血後多次重複檢查。在有條件的情況下,對懷疑有血管痙攣者可考慮行血管造影。如果血管造影證實病人存在嚴重的腦血管痙攣,也可以考慮同時行血管內介入治療,或直接在痙攣部位行血管內氣球擴張術。
- 經顱都卜勒超音波(TCD):血流檢測經顱都卜勒超音波是目前檢測腦血管痙攣的一種常用方法,如果經顱都卜勒超音波發現局部腦血管的血流速度增快,提示存在血管痙攣導致的血管狹窄。目前常用的診斷標準為大腦中動脈血流流速峰值大於200公分/s和(或)平均流速大於120公分/s,這一指標與血管造影顯示的嚴重血管痙攣基本相符。經顱都卜勒超音波的主要優點是無創傷,可連續多次重複檢測,可用於動態檢測血管痙攣的病程以及評價治療效果。需要注意的是,經顱都卜勒超音波檢測的特異度較高,敏感度相對較低,其測得數值的準確性與負責檢測的醫生的經驗和技術有關,而且由於顱骨厚度的限制,一般只能測定某些特定的顱內血管節段。
- CT:CT對於12h之內發生的急性蜘蛛網膜下腔出血的診斷準確率較高,根據CT顯示蜘蛛網膜下腔出血顱內的部位,可以間接推測顱內動脈瘤的部位。但要注意蜘蛛網膜下腔出血檢出率與出血後到接受CT檢查的時間、出血量和部位有關。CT檢查距發病時間越長,敏感度越低。如果出血後7天行CT檢查,陽性率下降到僅50%左右。少量出血可因CT層面範圍偏差出現假陰性,另外對於貧血的病人(紅血球壓積<30%),CT檢查也可出現假陰性結果。根據蜘蛛網膜下腔出血後24h內CT顯示的出血量,可推測發生腦血管痙攣的危險性。
- CTA、MRA:目前CT和磁共振血管成像技術日益成熟,高解析度的CTA、CT灌注成像能夠準確診斷顱內主要血管,如頸內動脈、大腦中動脈、大腦前動脈A1段和基底動脈的嚴重血管痙攣。但對於診斷小動脈的血管痙攣以及鑑別輕度和中度痙攣,尚有一定局限性。
蜘蛛網膜下腔出血急性期病人,或者進行腦血管介入操作的病人,或者顱腦手術的病人,在原有臨床表現的基礎上出現意識狀態的惡化,甚至伴隨新出現的局灶定位體徵,如偏癱、偏身感覺障礙、失語,以及顱內壓升高的表現,如頭痛、嘔吐等。臨床除外電解質不平衡 (高鈉血症),CT 檢查除外繼發性腦積水及顱內血腫等後,需高度懷疑腦血管痙攣的可能性。經顱都卜勒超音波發現局部腦血管的血流速度增快,提示存在血管痙攣導致的血管狹窄。腦血管造影(DSA)是腦血管痙攣診斷的「金標準」,能夠確定腦血管痙攣。
腦血管痙攣發生在蜘蛛網膜下腔中血凝塊環繞的血管,痙攣程度與出血量相關,可導致約1/3以上病例出現腦實質缺血,常表現為波動性的輕偏癱或失語,是死亡和致殘的重要原因。病後3-5天開始發生,5-14天為遲發性血管痙攣高峰期,2-4週逐漸消失,經顱都卜勒超音波(TCD)或血管造影(DSA)可確診。本病需要蜘蛛網膜下腔出血導致的其他併發症相鑑別:
再出血
再出血是蜘蛛網膜下腔出血重要的併發症,两週內顱內動脈瘤再破裂出血率為22%,一個月內為33%,占蜘蛛網膜下腔出血死亡原因的8%~22%。是否發生再出血,與病人的恢復情況密切相關。臨床表現為在病情穩定或好轉的情況下,突然發生劇烈頭痛、噁心、嘔吐、意識障礙加深、抽搐,原有症狀及體徵加重或重新出現等。確診主要依據上述表現、CT顯示原有出血的增加或腰椎穿刺血性腦脊髓液等。
急性腦積水
蜘蛛網膜下腔出血在起病72小時內發生急性腦積水的機率為15%~20%,以阻塞性腦積水為主。發生腦積水的蜘蛛網膜下腔出血病人,死亡率顯著高於無腦積水的病人。輕者表現為嗜睡、精神運動遲緩和記憶損害,重者出現頭痛、嘔吐、意識障礙等。急性阻塞性腦積水大部分可隨出血被吸收而好轉。遲發性腦積水發生於蜘蛛網膜下腔出血2~3周後,以交通性腦積水為主。表現為進行性精神認知障礙、步態異常及尿便障礙。腦脊髓液壓力正常,故也稱正常顱內壓腦積水,頭CT或磁振造影顯示腦室擴大。
治療
目前對腦血管痙攣尚無特效療法,治療原則包括改善血液動力學參數、恢復腦血管自動調節機制、維持有效血容量、保持有效腦灌注、控制顱內壓、預防腦水腫等。
對於自發性蜘蛛網膜下腔出血的病人,初期病因治療是治療成功的關鍵,應在病人就診後儘早行腦血管造影(或CTA)檢查。一旦證實為顱內動脈瘤破裂,視病人情況儘早開顱行動脈瘤頸夾閉手術或血管內介入栓塞治療。
鈣阻斷劑
在各種鈣阻斷劑中,目前臨床推薦使用的主要是 Nimodipine 。這是一種具有顱內血管高度選擇性的第二代二氫吡啶類鈣阻斷劑,對於顱內血管以外的其他血管擴張作用較弱,使用需遵循初期、全程、足量、安全的原則。
鎂劑
硫酸鎂(MgSO4)對腦血管痙攣有一定的防治作用,目前鎂劑防治腦血管痙攣尚未得到其他指南推薦。
罌粟鹼
罌粟鹼是一種血管擴張劑,局部應用可高度選擇性作用於痙攣動脈,但作用時間短暫,對老年病人的血管舒張作用下降。
其他藥物
法舒地爾
一種蛋白激酶抑制劑,能減少腦血管痙攣發生。根據其使用說明,為避免誘發動脈瘤再破裂出血的危險性,應在導致蜘蛛網膜下腔出血的顱內動脈瘤被夾閉或栓塞後再開始使用,而且用藥時間不宜超過2週,其劑型為靜脈製劑。
內皮素受體阻斷劑
具有緩解血管痙攣的嚴重程度、降低腦缺血發生率的趨勢。
他汀類藥物
降低腦血管痙攣的發生率,改善預後,目前尚處於臨床試驗階段。
經皮血管內成形術(PTA)
治療大的近段腦動脈痙攣,可採用經皮血管內成形術,機械性地擴張狹窄動脈,只能用於動脈瘤夾閉後發生的血管痙攣。經皮血管內成形術治療數小時後,有60%~70%的病人可獲顯著改善,經血管造影證實管腔恢復正常,腦血流量增加,臨床症狀改善,無血管痙攣再發現象。但目前對經皮血管內成形術的療效各家報導不一,可能與氣球大小、作用時間長短、氣球內壓力大小的選擇不同有關,本療法尚需進一步積累經驗。
指征
神經系統症狀加重,經內科或藥物治療無效或血管造影顯示有血管痙攣,經CT或磁振造影檢查未見腦梗塞,或當採用神經介入治療時發生腦血管痙攣。
腦脊髓液置換
採用生理鹽水置換腦脊髓液,也是近年臨床防治蜘蛛網膜下腔出血後腦血管痙攣常用的方法之一。在放出血性腦脊髓液後,可減少蜘蛛網膜下腔的積血,減少氧合血紅素對腦動脈的刺激,因此可較好地防治腦血管痙攣。經臨床觀察證實,該方法對蜘蛛網膜下腔出血後腦血管痙攣確有較好療效。
血液動力學治療
- 治療方式:升高血壓、擴容和血液稀釋合稱為3H治療,是臨床較為常用的一種方法。
- 禁忌證:包括破裂的動脈瘤尚未夾閉或栓塞,CT顯示已經出現嚴重腦梗塞,顱內壓明顯增高,合併嚴重腦水腫,病人合併嚴重的原發性心腎疾病等。
預後
腦血管痙攣的機制複雜,而且一旦發生,預後不良,病死、病殘率較高,臨床上應予以充分重視。初期診斷和儘早採取有效的預防和治療措施是減少腦血管痙攣發生、改善預後的關鍵環節。
本病治癒較為困難,部分病人可以緩解。
腦血管痙攣若初期得到治療,一般不會影響壽命,若長期延誤治療會威脅生命。
病人應按照醫生要求定期複診,一般為每年一次,複診時根據情況行經顱都卜勒超音波等檢查。
飲食
腦血管痙攣病人需要在醫生的指導下進行規律飲食,忌暴飲暴食,飲食清淡,忌食或少食辛辣、油炸等不消化和刺激性食物,多食水果、蔬菜及纖維性食物,多飲水。
- 以高蛋白、低脂肪、低糖飲食為主,結合病人口味、偏好、進食情況,選擇營養豐富、富含維他命、容易吸收的食物,包括新鮮的蔬菜、水果、瘦肉、魚、蝦、豆製品、奶製品等等,合理搭配。
- 忌煙、酒。
- 手術的病人術後1~2天食用流食,然後逐漸過渡到粥等半流食,直到普通飲食。
照護
腦血管痙攣治療過程中需對病情全面觀察,精湛的護理技術和良好的溝通技巧對病人的恢復、生活質量的提高具有重要作用。另外,病人應多學習該疾病的相關知識,有利於改善預後。
- 保持健康的生活方式。
- 定期醫院隨診複查。
- 遵醫囑堅持治療。
- 如果病人遺留偏癱、失語等情況,生活不能自理,需要照料,需要注意臥床者應定時翻身拍背,定期按摩、理療以促進復健,預防併發症。
預防
對準備腦血管介入操作,進行顱腦手術的病人而言,醫生技能熟練、操作嫻熟能夠減少腦血管痙攣的發生。初期診斷和儘早採取有效的預防措施,可減少腦血管痙攣的發生。
1.維持有效循環量,包括擴充血容量和提高血壓。
2.應用 Nimodipine ,其給藥途徑及劑量對於治療和預防腦血管痙攣有一定影響。
