低血糖症
概述
低血糖症是由於各種原因引起的血葡萄糖濃度低於正常水平值所致的一種臨床症候群,呈交感神經受刺激及高級神經受低血糖影響的多種複合表現。一般血漿葡萄糖濃度在2.8mmol/L以下,老人血糖低於3.0mmol/L時認為低血糖。在糖尿病病人中,血糖低於3.9mmol/L時被認為是血糖過低,胰島素過量或口服降糖藥是引起低血糖的主要原因。
- 就診科別:
- 內分泌科
- 英文名稱:
- hypoglycemia
- 是否常見:
- 是
- 是否遺傳:
- 否
- 併發疾病:
- 腦組織水腫、心律失常、肺膿腫、呼吸窘迫症候群
- 治療周期:
- 根據病因確定治療周期
- 臨床症狀:
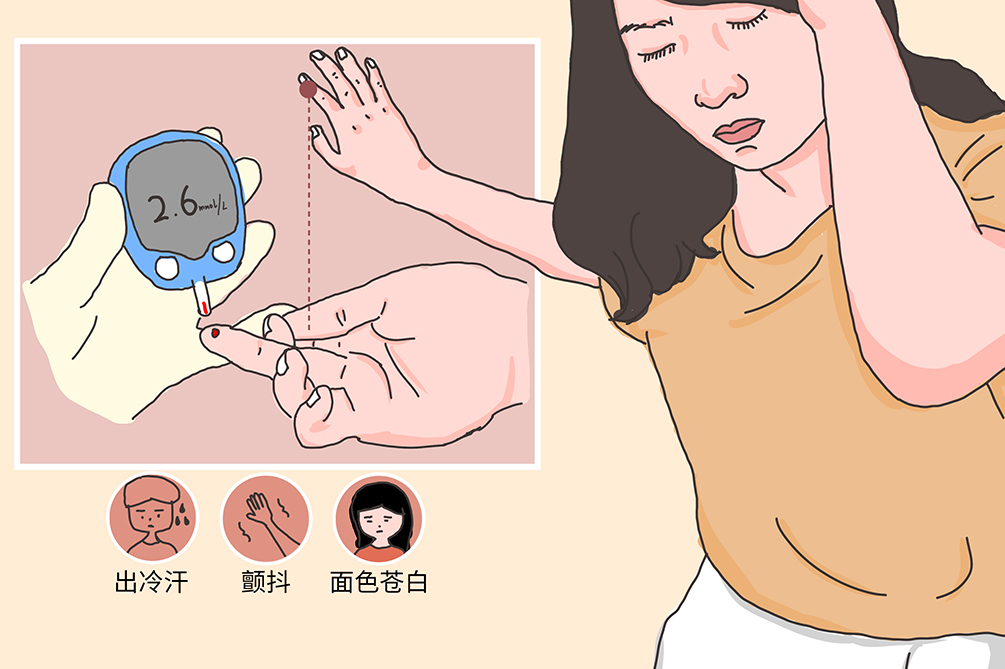
- 頭暈、乏力、心悸、多汗、一過性黑蒙
- 好發人群:
- 使用胰島素或磺脲類口服降糖藥的糖尿病病人、過度運動者、長期營養不良者、妊娠期婦女
- 常用藥物:
- 葡萄糖、胰高血糖素、氫化可的松
- 常用檢查:
- 血糖測定、口服葡萄糖耐量測定、胰島素釋放、C肽釋放
低血糖症的分類方法很多,如按臨床症狀的有無可分為有症狀性低血糖症和無症狀性低血糖症;按其發生的時間,可分為空腹性低血糖症和非空腹性(飯後)低血糖症;按其進展的速度,可分為急性、亞急性和慢性低血糖症;按其病因,可分為器質性及功能性低血糖症等等,現在臨床多採用病因分類方法。
功能性低血糖
- 反應性低血糖症。
- 胃切除後攝食性低血糖症,即傾倒症候群。病人因胃切除術而引起飯後葡萄糖吸收過快,強烈刺激胰島素分泌導致低血糖症。
- 初期非胰島素依賴型糖尿病引起的低血糖症,病人的胰島素快速分泌相出現障礙,分泌高峰延遲到下一餐之前,此時病人的血糖高峰已過,容易發生低血糖。
器質性低血糖症
能引起低血糖症的主要器質性疾病,有肝臟疾病、內分泌疾病和惡性腫瘤。
- 胰島素瘤和β細胞增生,是自主細胞分泌過多的胰島素所致的低血糖症。
- 胰外腫瘤,多為較大的惡性腫瘤,它們分泌過多的胰島素樣物質,或者消耗過多的糖類,所以引起低血糖症。
- 嚴重的肝臟疾病,如肝硬化末期或肝癌病人,因為肝糖類抗原分解及糖異生障礙所致低血糖症。
- 內分泌疾病,主要是腎上腺糖皮質類固醇不足而引起的病人,例如希恩症候群及阿狄森病等。而生長激素、腎上腺素、胰升血糖素、甲狀腺激素不足而引起低血糖症者少見。
- 先天性糖代謝障礙,病人由於體內缺乏與糖代謝有關的酶而導致低血糖症。
- 自身免疫相關性低血糖症,包括自身免疫性胰島素症候群及抗胰島素受體抗體性低血糖症等。自身免疫性胰島素症候群是病人未曾用過胰島素,但血中卻有胰島素自身抗體,這種抗體可與胰島素結合,當血中胰島素、胰島素自身抗體突然離解而釋放出大量游離胰島素時,即可造成低血糖。
攝取營養物質或藥物所致低血糖症
- 口服降糖藥物的調節失調,尤其是剛患糖尿病的非胰島素依賴型病人,這與病人的飲食調節密切相關。再者,用胰島素治療的病人因胰島素過量可致低血糖症。
- 用非降糖藥物所致低血糖症,如用水楊酸製劑、抗組織胺藥、單胺氧化酶抑制劑、酚妥拉明等藥物都可引起低血糖症。
- 刺激胰島素分泌的物質,亮氨酸、精氨酸、果糖、半乳糖、乙醇等可刺激胰島素分泌,而在對這些物質敏感的病人中引起低血糖症,其中乙醇還能抑制糖類抗原異生而引起低血糖。
病因
低血糖症的中心發病環節為血糖的來源小於去路,包括機體的葡萄糖攝入減少,肝糖類抗原分解和糖異生減少,和(或)機體組織消耗利用葡萄糖增多兩個方面。
血糖來源減少
營養不良
- 各種原因引起的機體脂肪大量消耗後,肝糖類抗原儲備減少,易致低血糖症發生。
- 嚴重肌肉萎縮的病人,由於肌肉蛋白含量減低,不能為肝臟的糖異生提供足夠的原料,較難維持正常血糖濃度。
- 神經性畏食症病人病情發展出現嚴重肝功能損害時,可出現自發性低血糖。
肝功能衰竭
常見於重症肝炎、肝硬化、肝癌末期。可能原因為:
- 肝細胞廣泛損害致肝糖類抗原合成儲備嚴重不足,糖類抗原分解減少、糖異生障礙。
- 肝細胞對胰島素的分解滅活減少,使血漿胰島素水平增高。
- 肝癌或肝硬化時對葡萄糖消耗增多,癌組織產生胰島素樣物質。
- 肝內雌激素滅活減弱,血中含量增高,拮抗生長激素及胰高血糖素的作用。
腎功能不全
腎臟在正常情況下糖異生能力只有肝臟的1/20,長期飢餓時腎糖異生能力則可大為增加,成為拮抗低血糖的主要器官之一。腎衰竭時腎糖異生減少,清胰島素能力減低而易發生低血糖。
升高血糖激素缺乏
主要包括胰高血糖素缺乏、糖皮質類固醇缺乏、腎上腺素缺乏等。
血糖去路增加
血液中胰島素增高
- 胰島素自身抗體和抗胰島素受體自身抗體形成。
- 自主神經功能失調,如特發性功能性低血糖症,主要見於情緒不穩定和神經質的中年女性,精神刺激、焦慮常可誘發。
- 與飲食相關的反應性低血糖,可能與進食後神經體液對胰島素分泌或糖代謝調節欠穩定有關。
- 胰島素瘤大量分泌胰島素。
葡萄糖消耗過多
常見於哺乳期婦女、劇烈運動或長時間重體力勞動後,尤其是自主神經不穩定或糖類抗原儲備不足者。臨床還見於重度腹瀉、高熱和重症甲狀腺功能亢進者。
胰島素使用不當或過量
胰島素治療是控制高血糖的最有效手段之一,而胰島素注射過量或劑型選擇不當很容易發生低血糖現象。長效胰島類似物與中效胰島素相比,可以有效減少低血糖發生的風險。
口服降糖藥物使用不當
在口服降血糖藥物中磺脲類藥物的作用較強,且半衰期長,作用持久,代謝緩慢,易發生低血糖。尤其多見於肝、腎功能不全和老年病人,並有可能在停藥後低血糖仍反覆發作。
飲食不規律或應激狀態時未及時調整治療方案
食物攝入不足或機體各種應激狀態下,如感染、手術、創傷等或精神應激常導致胰島素的需要量增加,以控制高血糖,一旦應激狀態緩解或消除,胰島素劑量未及時調整而發生低血糖。
過量運動
糖尿病病人錯誤的選擇運動時間,如空腹、飯前運動,或運動量過大時未能及時增加飲食量或減少降糖藥物劑量。尤其當胰島素注射在運動有關的肌肉附近部位時,可明顯促進胰島素吸收,增加低血糖的風險。
糖尿病胃輕癱
由於糖尿病自主神經病變,胃排空延遲,常使胰島素治療的病人反覆發生飯後低血糖。
腎功能減退
導致對胰島素滅活、清除減少和降糖藥物的清除率降低可發生低血糖。
飲酒過量
酒精有抑制肝糖類抗原分解及異生作用,同時可增強胰島素的降糖作用,過量飲酒可增加低血糖的發生率。
使用鎮靜藥物
由於鎮靜、安眠類藥物可能加重腦垂體前葉功能減退的症狀,使升血糖激素分泌進一步減少,導致低血糖。
使用磺脲類藥物治療時可能與其他藥物發生作用
如水楊酸類、磺胺、β受體阻斷劑等可通過減弱葡萄糖異生,降低磺脲與血漿蛋白結合,降低藥物在肝的代謝和腎的排泄等機制,增強磺脲類藥物的降血糖效應而致低血糖。
分娩
糖尿病妊娠婦女在分娩結束後及在進行哺乳時易發生低血糖反應。
- 研究結果表明,與不伴有低血糖的住院病人相比,伴有低血糖的住院病人死亡風險增加2倍,而伴有嚴重低血糖的病人死亡風險增加4倍。
- 住院原因不影響低血糖與死亡率之間的相關性。
- 使用胰島素或磺脲類口服降糖藥的糖尿病病人。
- 使用降糖藥物,但飲食不規律者。
- 過量運動者、過量飲酒者。
- 患有胰島素瘤、肝腎疾病、腎上腺皮質功能低下等原發病者。
- 糖尿病妊娠婦女或長期營養不良者。
症狀
低血糖症可以是暫時性、復發性或持續性。低血糖症狀的輕重,與血糖值、發展快慢以及持續時間等有關。血糖值愈低、發展愈快、持續時間愈長,則症狀愈明顯。低血糖症狀和體徵是由於神經元缺乏葡萄糖所致,可分為兩類,即自主神經系統症狀和神經低糖症狀,自主神經系統的症狀常先出現。神經低糖症狀是大腦缺乏葡萄糖所致,需與其他缺氧症狀相鑑別。
交感神經亢進所致的症候群
低血糖發生後,腎上腺素分泌增多,病人可出現面色蒼白、出冷汗、心悸、手顫、腿軟、周身乏力等。
意識障礙症狀
因低血糖時大腦皮層受抑制,病人可出現意識昏蒙,定向力、識別力減退,嗜睡、多汗、顫抖、言語不清等。
精神神經症狀
當皮層下中樞受到抑制,病人出現神志不清、躁動不安、痛覺過敏、陣攣性舞蹈動作、瞳孔散大,甚至出現強直性抽搐,錐體束征陽性。
癲癇症狀
當中腦受累時,病人可出現肌肉張力增強,陣發性抽搐,與癲癇發作相似。延腦受損後病人可進入昏迷、去皮質強直、心搏過緩、體溫不升、各種反射消失。
低血糖性腦病
除上述症狀外,還可有單癱、偏癱、截癱、失語、踝震攣、小腦小腦萎縮症,以及視力減退、視野缺損、顏面神經麻痹、吞咽困難等神經損害症狀,可呈一過性或永久性。
腦部併發症
低血糖的最初改變是導致腦組織血流量的不對稱性增加,灰質部分和右半球血流量増加更多。繼之出現腦組織水腫,此時可出現嚴重的神經低血糖症群。低血糖糾正後上述變化可很快恢復,不留有永久性損害。若低血糖持續或反覆發作,可致灰質部分的腦細胞變性和點狀壞死。
心臟併發症
低血糖發作時,導致心率加快或竇性心搏過速,但極少數病人反而合併竇性心搏過緩。其他多種心律失常,如房性心室早期收縮、室上性心搏過速、室性心室早期收縮、短陣室速等亦可發生。
其他併發症
可使糖尿病病情惡化,甚至出現酮症。反覆發作的低血糖可減少低血糖發作的警覺症狀,促發無察覺性低血糖產生。低血糖昏迷病人分泌物或異物誤吸入氣管,易繼發肺膿腫或其他肺部感染,甚至誘發急性呼吸窘迫症候群。
看醫
由於腦組織的能量代謝全部依靠血液中的葡萄糖供能,而腦組織儲存的葡萄糖非常有限,僅夠維持5~10分鐘腦細胞功能,所以當發生低血糖時,腦組織非常容易受傷害,如果低血糖昏迷持續6小時以上,腦細胞將受到不可逆損害,可導致痴呆,甚至死亡。因此,低血糖症需要及時救治,儘早糾正低血糖,並避免再發。
- 病人出現頭暈、心慌、乏力、汗出等低血糖症狀。
- 正常人血漿葡萄糖濃度低於2.8mmol/L,老人血糖低於3.0mmol/L,糖尿病病人血糖低於3.9mmol/L時需及時就醫。
病人需就診於內分泌科。
- 有無心悸、乏力、汗出、頭暈等情況?
- 因何種原因引起上述症狀?
- 上述症狀持續時間是多久?
- 來醫院之前有沒有服用過藥物?
- 既往有無糖尿病、胰島素瘤、腺垂體功能減退、甲狀腺功能低下、胃大部切除術等病史?
- 既往有無胰島素、磺醯脲類口服降糖藥、酚妥拉明等用藥史?
血糖測定
一次或一次以上測定空腹或發作時血糖<2.8mmol/L。
口服葡萄糖耐量試驗
動態了解在糖負荷的情況下病人血糖和胰島素的變化,對低血糖症的診斷及鑑別診斷有重大臨床價值。
血漿胰島素測定
正常空腹靜脈血漿胰島素濃度在5~20μU/ml,很少超過30μU/ml。胰島素瘤病人胰島素分泌呈自主性,其濃度常高於正常,可達160μU/ml。血糖及胰島素需同時採血反覆測定才有助於鑑別。
C肽測定
正常人空腹血清C肽為0.8~4.0ppg/ml,24小時尿C肽為(36±4)μU,用於協助診斷胰島素瘤。
胰島素釋放試驗
口服75g葡萄糖,各個時點取血後同時測血糖及胰島素,胰島素瘤病人血糖耐量呈扁平曲線,而胰島素曲線相對較高且高峰>150μU/L,分析結果時應除外初期第二型糖尿病及肝病。
根據低血糖典型表現(Whipple三聯征)可確定診斷:
- 低血糖症狀,如頭暈、心慌、乏力、汗出等;
- 發作時血糖<2.8mmol/L;
- 補糖後低血糖症狀迅速緩解。
少數空腹血糖降低不明顯或處於非發作期的病人,應多次檢測有無空腹或吸收後低血糖,必要時採用48~72小時禁食試驗。
由於腦細胞是人體特殊的細胞,其本身幾乎無能量的儲備,而是直接由血糖來供給,所以一旦出現低血糖,最敏感的是神經系統,相繼會出現一些神經系統的症狀,如定向障礙、幻聽、幻視、行為異常、煩躁、易怒等,這些症狀易使本病與神經、精神系統的疾病相混淆。
精神官能症
由於胰島素瘤引起的低血糖病人,常表現為間歇性煩躁、頭暈目眩、焦慮不安,而且往往與情緒有關,所以經常被誤診為精神官能症。
癔病
低血糖症病人有行為異常、默默自語等與癔病很相似的症狀。
精神病
低血糖病人出現一些與精神病相似的症狀,如煩躁易怒、焦慮不安、幻覺、精神錯亂等,常被誤診為精神病。
癲癇
一些低血糖病人發病時表現為突然昏倒、不醒人事、兩肢抽搐、牙關緊閉,甚至大小便失禁等症狀,和癲癇的症狀極為相似。
當出現上述症狀時,一定要測血糖加以鑑別。
治療
低血糖症為內科急症,如持續時間過長可使腦細胞不可逆損害以致腦死亡。因此應儘可能使血糖迅速恢復正常水平,防止低血糖的反覆發作。在臨床中要根據疾病的輕、中、重度,分別採取相應的治療措施,也要注意低血糖復發的風險。
- 意識清醒者立即進食,糖類量應大於20g,可以是果汁、糖果或者其他食品等。
- 意識喪失者靜脈推注葡萄糖,或者肌肉或者皮下注射胰高血糖素,清醒後應鼓勵病人進食一定量的含糖類的食物。注射胰高血糖素或者葡萄糖20~60分鐘後,鼓勵進食是非常重要的,這可以預防新的低血糖再發生。
葡萄糖
此方法最為快速有效,輕者口服葡萄糖水即可,同時採血測血糖濃度,每15分鐘監測一次。重者,尤其神志改變者需要靜脈推注50%葡萄糖,通常10~15分鐘後病人意識可以恢復,必要時重複使用,直至病人清醒能夠進食,而且常需繼續靜滴10%葡萄糖液以維持血糖在6~10mmol/L左右,血糖水平監測須追蹤至少24~48小時。糖尿病病人發生低血糖多數較輕,只需進食含碳水化合物食物往往可以糾正,同時服糖苷酶抑制劑病人應進食單糖類食物,以糾正低血糖。
胰高血糖素
可快速有效升高血糖,但維持時間較短。可皮下、肌肉或靜脈給藥,通常在10分鐘內血糖即可升高。此後持續靜脈滴注5%~10%葡萄糖液,根據病情調節葡萄糖液體量。一般輔助葡萄糖治療,適用於有足夠肝糖類抗原而無肝病的嚴重低血糖病人。
二氮嗪
對胰島素分泌過多所致的低血糖症可選擇二氮嗪,有抑制胰島素分泌作用。
其他措施
氫化可的松或 Dexamethasone 可促進肝糖異生和輸出,使血糖濃度增加,對抗低血糖症起輔助作用。若血糖恢復正常,而神志經0.5小時以上仍未恢復者,應考慮腦水腫,可給予20%甘露醇靜滴脫水治療。腺垂體功能減退或甲狀腺功能低下引起的低血糖,應給予靜滴氫化可的松或服用甲狀腺素片。
胰島素瘤是導致低血糖症的最主要因素,必要時需要手術切除。
預後
低血糖症發作短暫,一般預後尚好。低血糖反覆發作、歷時較久,且缺糖較重者,可造成中樞神經系統不可逆性損傷,而遺留有相應後遺症,重症低血糖失於有效治療者可很快導致死亡。
低血糖症能否治癒取決於引起低血糖的病因,如胰島素瘤引起的低血糖,行手術切除後,低血糖可以治癒。如遺傳性的疾病導致的低血糖,則無法治癒。但一般低血糖發生後經及時治療,低血糖症均可糾正。
低血糖症病人經過積極治療,通常不影響壽命。
飲食
低血糖症病人的飲食需要積極補充糖分,主食要以米和面為主,堅持少食多餐,切記勿暴飲暴食,保持營養均衡。
多吃含糖高的水果
桃、西瓜、梨、橙子等口感甜的水果其實際含糖量並不算高,屬於低糖、中糖的水果。而口感酸甜的紅果、大棗,卻屬於高糖水果,並不適合糖尿病病人食用。高糖水果有香蕉、葡萄、荔枝、龍眼、棗、紅果。中糖水果有西瓜、苹某、梨、橘子、草莓、橙、奇異果、鳳梨。低糖水果有柚子、黃瓜、番茄、楊桃、青梅、櫻桃。
多吃高纖維飲食
高纖飲食有助於穩定血糖濃度,當血糖下降時可將纖維與蛋白質食品合用,如麥麩餅子加生乳酪或杏仁果醬。吃新鮮蘋果取代蘋果醬,蘋果中的纖維能抑制血糖的波動。纖維本身也可延緩血糖下降,飯前半小時先服用纖維素,以穩定血糖。
少吃多餐
低血糖病人最好少量多餐,一天大約吃6~8餐,睡前吃少量的零食及點心也會有幫助。除此以外,要交替食物種類,不要經常吃某種食物,因為過敏症常與低血糖症有關,食物過敏將惡化病情,使症狀更複雜。
均衡飲食
飲食應該力求均衡,最少包含50%~60%的碳水化合物,包括蔬菜、糙米、蒟蒻、核果、穀類、瘦肉、魚、酸乳、生乳酪。
照護
低血糖症的護理至關重要,主要分為嚴密觀察病情、加強用藥指導、健康教育及心理支持等幾個方面。主要目的是解除低血糖症狀,糾正導致低血糖症的各種潛在原因。
密切觀察病情
明確心理狀態、藥物使用、飲食以及運動情況,並對精神活動情況進行觀察。
心理引導
增強治療疾病的信心和勇氣,了解具體的治療方案,有利於積極主動配合治療。
血糖監測
治療過程中,血糖監測是疾病治療以及調整降糖藥的重要指標。因此需加強監測,對用藥情況以及飲食情況進行及時調整,一旦確診低血糖應及時給予對症治療,防止病情惡化,及時搶救。
飲食指導
糖尿病治療調護過程中,飲食治療是最基本的措施。給予合理的飲食有利於控制體重水平,防止低血糖、高血糖,改善高血壓以及脂代謝失調情況。病人應定時定量飲食,並保證飲食的營養搭配均勻。
- 在護理方面,尤其要注意夜間低血糖,也是最容易忽視的疾病發生時間。夜間低血糖,可維持數小時,並可致死。當夜間血糖低於5.5~6.0mmol/L,睡前可加餐,並及時向醫生反應,加強夜間的監護。
- 患兒一但確診糖尿病,就應進行系統的糖尿病教育,讓患兒及其家長,甚至老師和同學掌握或了解糖尿病相關知識,以便家長和醫務人員共同協作,尋找出針對每個患兒的個體化胰島素治療方案;
- 孕婦應了解低血糖的症狀,身邊常備有糖或巧克力等。一旦出現低血糖症狀,立即口服,同時告知孕婦由於胎兒生長發育需要營養,不能過度限制飲食,做好血糖監測,以防低血糖發生。
預防
低血糖的預防要從避免精神刺激、定時定量用餐、積極病因治療、加強糖尿病健康教育等多方面入手。
- 糖尿病病人應定時監測血糖,並根據血糖情況及時調整用藥量。
- 患有胰島素瘤、肝腎疾病、甲狀腺功能低下等會影響血糖的疾病者應定期監測血糖,至少每月一次。
- 妊娠期婦女應定期監測血糖。
- 糖尿病病人在使用降糖藥物治療時不可過量,患病後應儘早給予治療。
- 積極治療相關疾病,如確診的胰島素瘤或胰外腫瘤可行腫瘤切除術。
- 攝入足夠碳水化合物,進餐應定時、定量,保證每餐攝入足量的複合碳水化合物,防止血糖出現劇烈的波動。
- 避免過度疲勞及劇烈運動,當機體能量消耗急劇增高時,要及時加餐,補充營養,同時應注意適當減少降血糖藥物的用量。
- 加強孕期血糖監測,及時採取措施維持血糖平衡,最大限度地控制血糖水平處於理想狀態,以此才能保障母嬰健康及生命安全
- 重視室內溫度,因為在新生兒的體內無大量的儲備糖分,因此在較為寒冷的環境下,嬰兒為保持正常的體溫從而導致消耗大量的糖分,從而導致糖分的大量消耗。所以,密切關注新生兒童所處環境的溫度變化是保護新生兒童糖分為正值的必要手段。
