先天性肥厚性幽門狹窄
概述
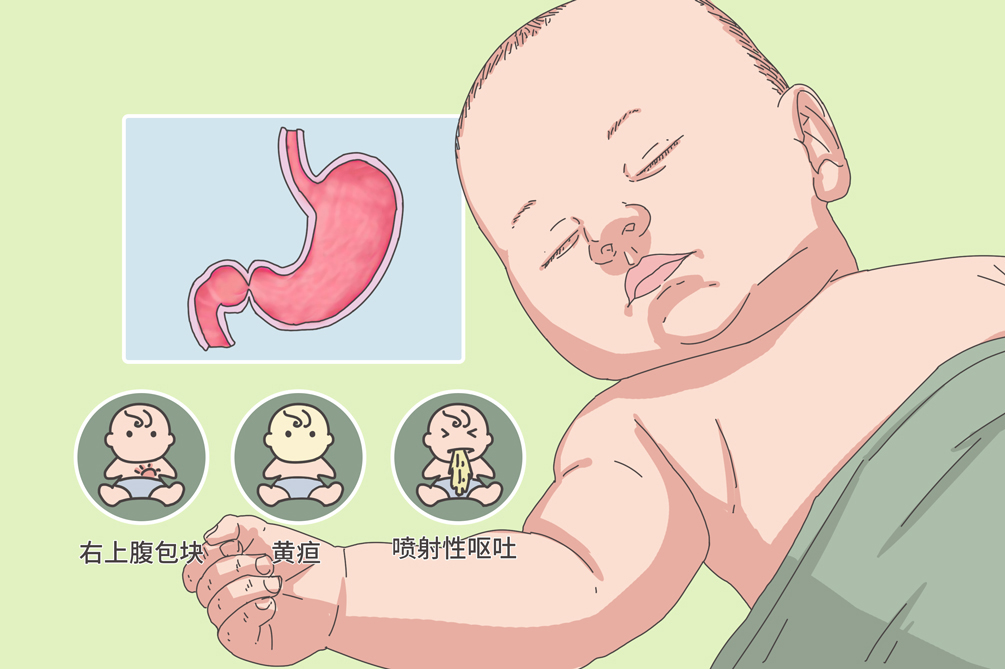
先天性肥厚性幽門狹窄是由於幽門環肌肥厚、增生,使幽門管腔狹窄而引起的上消化道不完全阻塞性疾病,是新生兒常見的消化道畸形。患兒多為足月兒,早產兒較少見。典型的臨床表現為胃蠕動波、捫及幽門腫塊和噴射性嘔吐等三項主要徵象。先天性肥厚性幽門狹窄的治療包括藥物療法和手術療法,經過積極的治療,基本可治癒,如再出現相應症狀需及時複診。
- 就診科別:
- 小兒外科
- 英文名稱:
- congenital hypertrophic pyloric stenosis,CHPS
- 是否常見:
- 是
- 是否遺傳:
- 是
- 併發疾病:
- 脫水、電解質不平衡、營養失調、窒息、術後感染
- 治療周期:
- 短期治療
- 臨床症狀:
- 噴射性嘔吐、右上腹腫塊、胃蠕動波、黃疸
- 好發人群:
- 父母患有先天性肥厚性幽門狹窄的足月新生兒
- 常用藥物:
- 阿托品溶液、葡萄糖、 Anisodamine 、生理鹽水
- 常用檢查:
- 腹部超音波、X線鋇餐檢查
病因
先天性肥厚性幽門狹窄的病因至今尚未完全清楚,一般認為與遺傳因素、胃腸激素失調、幽門的神經支配異常等有關。
遺傳因素
為多基因遺傳病,父親或母親有本病史者,其子代發病率可高達7%左右,母親有本病史的子代發病機會較父親有本病史者為高。
胃腸激素失調
有人認為促胃酸素(又稱為「促胃液素」)誘發的高酸反覆刺激十二指腸造成幽門括約肌反覆收縮而產生幽門肥厚。近年研究發現患兒血清胃泌素升高、攝護腺素水平增高,使用外源性攝護腺素E時易發生幽門狹窄等。
幽門的神經支配異常
推測肽能神經及NOS神經纖維的缺乏,造成幽門不能鬆弛,最終導致幽門平滑肌肥厚和胃出口梗阻。
其他因素
包括腸起搏系統異常、細胞外基質蛋白異常、平滑肌細胞異常以及生長因子異常等。
病毒感染可能會誘發該疾病,在切片檢查的組織切片中發現神經節先天性細胞周圍有白血球浸潤。
發病率有地區差異,寒冷地區發病率較高,50%為頭胎患兒,發病率為1/3000~1/1000。男性多見,男女發病率之比約為5:1。
父母患有先天性肥厚性幽門狹窄的足月新生兒好發。
症狀
先天性肥厚性幽門狹窄典型的臨床表現為無膽汁的噴射性嘔吐、胃蠕動波和右上腹腫塊。少部分患兒還可出現黃疸,術後數日即消失,發生黃疸原因尚不明確。還可導致患兒併發消瘦、脫水及電解質不平衡等疾病。
嘔吐
是本病的主要症狀,大多在生後2~4週開始出現溢乳,極少數患兒2~3月齡發病,逐漸加重呈噴射性嘔吐,多於每次餵奶後即刻或餵奶後30分鐘時內發生嘔吐。嘔吐物為帶凝塊、不含膽汁的奶汁,約17%~18%的嚴重者吐出物可呈咖啡樣或血樣。患兒食慾旺盛,嘔吐嚴重時可使大便次數減少,尿量減少。
胃蠕動波
較常見,但不是本病特有體徵。蠕動波從左季肋下向右上腹移動,到幽門即消失,在餵奶時或嘔吐前易見到。
右上腹腫物
是本病特有體徵(60%~80%),有診斷價值。用指端在右季肋下腹直肌外緣處向深部按捫,可觸及到橄欖形、質地較硬、可移動的腫塊。
體重下降
患兒初期會出現體重快速下降,皮膚鬆弛,排便次數少且量少。
約有1%~2%患兒可出現黃疸(間接膽紅素增高),手術後數日即消失。發生黃疸原因尚不明確,可能與飢餓、肝臟葡萄糖醛酸基轉移酶活性不足以及大便排出少,膽紅素腸肝循環增加有關。
脫水
由於嘔吐會導致病人脫水。
電解質不平衡
表現為鹼中毒,呼吸變淺而慢,並可有喉痙攣及手足搐搦等症狀,以後腎功能低下,酸性代謝產物瀦留體內,部分鹼性物質被中和,故很少有明顯鹼中毒者。
營養失調
長期攝入量低於機體需要量,會造成營養失調。
窒息
患兒嘔吐時可能導致胃內容物誤入呼吸道。
術後感染
術後護理不當,有可能導致術後感染。
看醫
先天性肥厚性幽門狹窄患兒出生時一切正常,生後2~3週出現嘔吐或食後溢乳,嘔吐次數逐漸增多,但吐後食慾不減,且患兒右上腹部可觸到橄欖樣腫塊,上腹部見到胃蠕動波,尤其是在餵奶後易看到,家長應提高警惕,及早帶患兒就診。
一旦發現小兒頻繁嘔吐,甚至發展為噴射性嘔吐,右上腹部觸到腫塊,餵奶後易看到胃部蠕動,有時用手輕拍腹壁也可引起胃蠕動波時,應立即就醫。
大多病人優先考慮去小兒外科就診。
- 因為什麼來就診的?
- 目前都有什麼症狀?(如嘔吐、右上腹部腫塊、上腹部胃蠕動波等)
- 症狀持續時長?
- 是否有以下症狀?(如消瘦、營養不良等)
- 既往有無其他的病史?家族史?
腹部超音波檢查
幽門肥厚肌層為一環形低回音區,黏膜層為高密度回聲。腹部超音波可檢測出幽門肌厚度、幽門前後徑、幽門管長。
X線鋇餐檢查
用於臨床和超音波診斷不明確的患兒,透視下可見是否出現胃擴張,鋇劑通過幽門排出時間延長,胃排空時間延長。本病特有的X線徵象為幽門胃竇呈典型的鳥嘴狀,管腔狹窄如線狀。
凡具有典型的嘔吐病史者,應疑為先天性肥厚性幽門狹窄,若可於右上腹部捫及橄欖狀腫塊,即可確診。
餵養不當
餵養不當和先天性肥厚性幽門狹窄可以通過臨床表現相鑑別,餵養不當如餵奶過多、過急或吞入空氣等,均可引起新生兒嘔吐,但無臨床特徵性表現。餵奶後,抱起小兒,直立上半身,輕輕拍背,使胃內積氣排出,嘔吐即可停止。
幽門痙攣
生後不久即出現間歇性不規則嘔吐,非噴射性,無進行性加重。偶見胃蠕動波,但右上腹部摸不到腫塊。一般情況良好,用阿托品、 Chlorpromazine 等效果好。幽門痙攣通過超音波檢查幽門肌無異常,以此可與先天性肥厚性幽門狹窄相鑑別。
胃食道逆流
為非噴射性嘔吐,無蠕動波及右上腹腫塊,採用體位療法和稠厚食物餵養可減輕嘔吐。食道24小時pH值檢測是診斷金標準,且有助於區別生理性和病理性胃食道逆流;X線鋇餐檢查和食道動力功能檢查亦可協助診斷。
胃扭轉
生後數周內出現嘔吐,體位改變時嘔吐加劇。X線鋇餐顯示食道與胃黏膜有交叉現象;胃大彎位於胃小彎之上;幽門竇的位置高於十二指腸球部;雙胃泡、雙液平面;食道腹段延長且開口於胃下方,以此可與先天性肥厚性幽門狹窄相鑑別。
治療
先天性肥厚性幽門狹窄的治療包括藥物療法和手術療法,但藥物治療臨床少用。先天性肥厚性幽門狹窄確診後應及早進行幽門環肌切開術,手術方法簡便,效果好。近年腹腔鏡幽門肌切開術在國內已被普遍開展。
藥物治療臨床少用,因為效果欠佳,且極易復發,只可用於暫時緩解症狀。如可使用阿托品溶液、 Anisodamine 解痙治療,脫水者可給予葡萄糖鹽水適當補液。
手術方法有傳統手術治療和腹腔鏡手術治療,腹腔鏡手術治療創口小、效果好、恢復快,近些年腹腔鏡幽門肌切開術在國內已被普遍開展。
預後
一旦確診為先天性肥厚性幽門狹窄,患兒需住院手術治療,快速解除畸形,基本可治癒,手術死亡率低於1%。此後患兒完全可以與同齡兒童一樣健康成長,如再出現相應症狀需及時複診。
通過幽門環肌切開術可以治癒。
經過規範治療,不影響存活期,可正常成長。
再次出現嘔吐、右上腹腫塊、胃蠕動波等症狀時應該儘快複診。
飲食
先天性肥厚性幽門狹窄患兒應注意餵養方法,牛奶的蛋白質含量高,屬於流質飲食,可在母乳不足時添加,保證營養需求。應少食多餐,不宜一次餵養過飽,否則易造成患兒嘔吐症狀加重。
- 宜母乳餵養,謹防溢乳。
- 奶量不足時及時添加配方奶,儘量保證營養需求。
- 應少食多餐,不宜一次餵養過飽,避免誘發腸阻塞。
照護
先天性肥厚性幽門狹窄患兒的家長在術前仔細聽取宣教,術前4小時禁食母乳,2小時可餵食糖水,手術前後加強體溫測量。術後家長注意撫觸患兒,並予少量溫糖水口服,每小時5ml起,無不適可進行哺乳,注意少量多次,間歇加量,如有嘔吐,恢復前次奶量,哭鬧時即用奶嘴安撫。
- 注意患兒飲食,不可一次過度飽餐。
- 注意患兒嘔吐頻率,且是否出現嗆咳,避免或儘早發現誤吸。
- 術後注意保持創口清潔,避免感染。
因為先天性肥厚性幽門狹窄多發生於新生兒,患兒無法口述其不適之處,家長需注意關心小兒的情緒及表情,及時發現、及時治療。
預防
先天性肥厚性幽門狹窄無有效預防方法,其病因至今尚未完全清楚,考慮為多基因遺傳病。父親或母親有本病史者,其子代出生後應注意觀察,是否存在無膽汁的噴射性嘔吐、胃蠕動波和右上腹腫塊,必要時應立即就醫。
父母雙方有先天性肥厚性幽門狹窄病史、家族史的新生兒需行超音波篩檢,如出現頻繁嘔吐的症狀,更需初期篩檢。
先天性肥厚性幽門狹窄無有效預防方法,建議小兒出生後注意觀察,是否存在頻繁吐奶、無膽汁的噴射性嘔吐、胃蠕動波和右上腹腫塊,必要時進行腹部超音波檢查,一旦確診應及早手術治療。
